Дают ли больничный после колоноскопии
Опубликовано: 12.12.2025
Колоноскопия — это малотравматичное исследование кишечника, которое редко сопровождается осложнениями. Но после данной диагностической манипуляции часто появляются дискомфортные ощущения, что считается нормой.
Какие осложнения бывают
Все осложнения возникают обычно из-за неправильно проведенной подготовки к процедуре или из-за нарушения режима питания в восстановительный период.
Перечень негативных последствий:
- проблемы со стулом (диарея, запор);
- метеоризм (из-за поступления воздуха во время манипуляции);
- кишечное кровотечение;
- боли и жжение в заднем проходе;
- выделения с кровью из прямой кишки;
- тошнота, рвота;
- головокружение, слабость;
- повышенная температура тела.
Диарея
Причина появления диареи ─ несоблюдение диеты и дисбактериоз. Частый стул опасен тем, что быстро наступает обезвоживание организма. Обязательно нужно выпивать не менее полутора или двух литров негазированной воды в день. Если проблема сохраняется более двух суток подряд, то назначаются следующие лекарственные средства:
- Хилак форте;
- Смекта;
- Имодиум;
- Лоперамид.
- корневища кровохлебки;
- черника;
- плоды черемухи.
Запор
Если после колоноскопии у больного возникает длительный запор, то для его устранения назначается диета и умеренная физическая активность. Обязательно нужно пить много воды. При отсутствии позывов к дефекации в течение двух суток, показан прием слабительных средств. Подходящие варианты:
- Фортранс;
- Форлакс;
- Дюфалак.
В первый день после исследования подобные препараты использовать нельзя, потому что есть риск спровоцировать атонию кишечника.
Что делать, если болит живот после колоноскопии
Нередко пациенты предъявляют жалобы на появление колик после процедуры. Обычно, это связано с повышенным газообразованием. Как правило, неприятные ощущения отмечаются в околопупочной области или в верхней части эпигастрия. Для устранения дискомфорта можно принять сорбенты (активированный уголь, Энтеросгель и другие). При помощи спазмолитиков (препаратов на основе Дротаверина) боли становятся менее выраженными.
При появлении болезненных ощущений в области заднего прохода, врачи рекомендуют воспользоваться свечками для лечения геморроя.
Если дискомфорт сохраняется дольше 2-3 суток, то необходимо обратиться за помощью к специалисту.
Восстановление кишечника после колоноскопии
После эндоскопического исследования требуется время, чтобы кишечник восстановился. В особенности, если манипуляция сопровождалась удалением новообразований или взятием биопсии. Также, после проведенной диагностики часто отмечается нарушение баланса микрофлоры.
Для налаживания пищеварения используются следующие медикаменты:
- Хилак Форте. Средство на основе биосинтетической кислоты. Эффективно выводит токсины из организма.
- Бифидумбактерин. Живые бактерии, помогающие устранить симптомы дисбактериоза.
- Лактобактерин. Живые бактерии, способствующие восстановлению микрофлоры.
- Линекс. Пробиотик, содержащий три вида жизнеспособных бактерий.
Все препараты назначаются исключительно врачом после предварительной консультации.
Диета
Диетический рацион ─ это первый пункт в профилактике нежелательных последствий после диагностической процедуры. Рекомендуется дробное питание маленькими порциями. Лучше всего, если приемы пищи будут в одно и то же время. Таким образом, кишечник легче адаптируется к нагрузкам. Продукты должны легко усваиваться и не раздражать слизистую оболочку. Исключается вся пища, способствующая повышенному газообразованию. В первые два дня после исследования лучше отдавать предпочтение жидким блюдам.
Помимо правильного питания, нельзя забывать о необходимости потребления большого количества воды (около двух литров в день).
Список запрещенных продуктов:
- жирное мясо и рыба;
- колбаса, сосиски;
- консервы;
- маринады;
- молоко;
- бобовые культуры;
- грибы;
- орехи;
- острые пряности и специи;
- сдоба;
- овощи (белокочанная капуста, редиска и другие);
- кондитерские изделия;
- крепкий черный чай;
- кофе;
- спиртные напитки;
- квас.
Меню после колоноскопии следует составлять таким образом, чтобы полностью покрывать потребность организма в витаминах и микроэлементах.
Что можно есть и пить:
- нежирное мясо и рыба;
- овощные бульоны;
- обезжиренные йогурты;
- отварные яйца или паровые омлеты;
- зеленый чай.
Все блюда рекомендуется употреблять в отварном или запеченном виде. Твердая пища в рацион вводится постепенно.
После удаления полипов в кишечнике методом колоноскопии лечебная диета будет другой. В первый день нужно поголодать, а на следующие сутки вечером разрешается съесть бульон. Далее в рацион вводятся кисели, рисовый отвар. С 4 по 14 день следует питаться жидкими кашами и слизистыми супами. Далее, еще 3, 5 месяца необходимо соблюдать облегченный рацион. В меню включаются легкие каши, бульоны и нежирные продукты.
При соблюдении всех врачебных рекомендаций после колоноскопии, риск возникновения неприятных последствий и осложнений сводится к минимуму.
Если вас беспокоит какая-то проблема со здоровьем, запишитесь на диагностику. Успех лечения зависит от правильно поставленного диагноза.
Данная статья размещена исключительно в познавательных целях, не заменяет приема у врача и не может быть использована для самодиагностики.
Отделение эндоскопии МИБС предлагает высокоточную видеоколоноскопию, максимально соответствующую диагностическим требованиям направляющего врача (различные режимы визуализации, возможность биопсии и удаления новообразований во время одной процедуры, остановки кровотечений) и самым высоким требованиям к комфорту и безопасности со стороны пациента (колоноскопия во сне, выполнение нескольких эндоскопических исследований во время одного визита).
Что такое колоноскопия?
Колоноскопия - метод визуальной оценки поверхности толстой кишки и небольшого участка прилегающей к ней тонкой кишки с помощью тонкого и гибкого эндоскопа.
Эндоскоп снабжен цифровой камерой высокого разрешения с подсветкой (цифровая видеоколоноскопия) и внутренним каналом, через который можно выполнить диагностические манипуляции (например, биопсию подозрительных участков кишечника) и лечебные манипуляции (например, удаление полипов). Для улучшения качества диагностики, современные эндоскопы, применяемые в МИБС, снабжены оптическими фильтрами и системами увеличения. Изображение в различных режимах выводится на большой цветной экран, ведется запись видео для последующего наблюдения в динамике или получения “второго мнения” на консилиуме специалистов.
Для чего выполняется колоноскопия?
- диагностика кишечника при наличии симптомов, указывающих на его поражение;
- скрининговые обследования для раннего выявления и предупреждения рака кишечника (онкоскрининг) - это один из немногих, действительно эффективных методов профилактики колоректального рака;
- выполнение лечебных манипуляций.
Что выявляет?
- изменения слизистой, которые приводят к раку толстой кишки - полипы и плоские образования (своевременное выявление и лечение этих патологий является эффективным средством предупреждения колоректального рака);
- ранние формы рака, которые могут быть безопасно вылечены эндоскопически, чаще всего в пределах того же обследования, во время которого были выявлены;
- воспалительные заболевания толстой кишки - болезнь Крона и язвенный колит (лечение этих патологий наиболее успешно при ранней диагностике и адекватном наблюдении).
- дивертикулы, ангиэктазии, паразитозы, различные виды колитов, свищи.
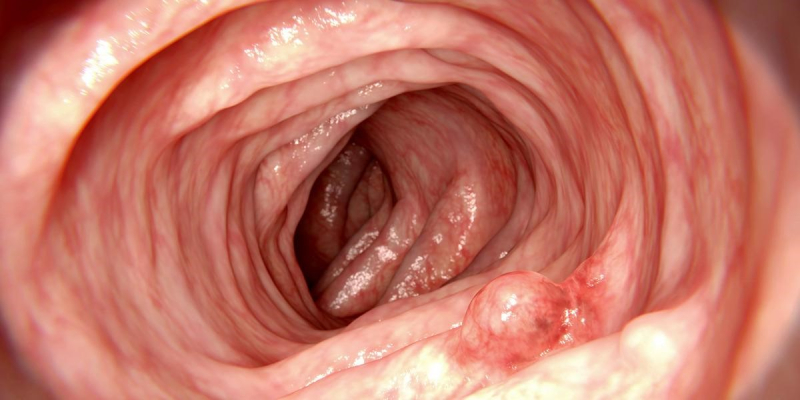
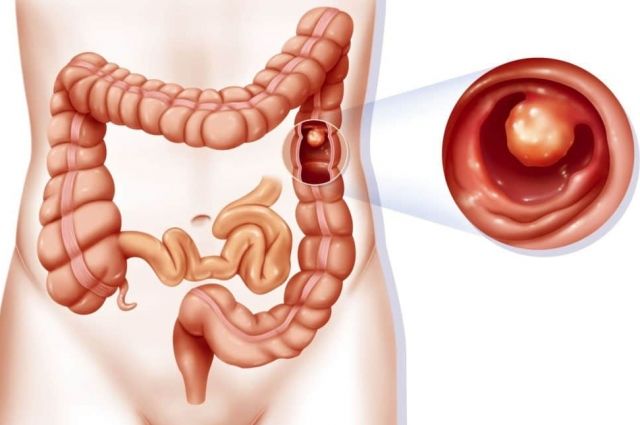
Так выглядит полип кишечника, выявленный во время колоноскопии в рамках онкоскрининга у пациента без каких-либо симптомов
Какие манипуляции?
С помощью этого метода врач может без открытого хирургического вмешательства удалить полипы и довольно большие плоские образования (предраки, доброкачественные аденомы, опухоли кишечника на ранней стадии), провести биопсию патологических образований (в т.ч. выявленных в процессе колоноскопии, без необходимости повторения процедуры), остановить кровотечение, устранить непроходимость кишечника.
Колоноскопия во сне
Колоноскопия - не совсем приятный и естественный процесс для организма. При прохождении колоноскопа происходит натяжение стенок кишки и брыжейки, которое может сопровождаться болевыми ощущениями разной степени интенсивности. Небольшое раздувание стенок кишки углекислым газом, выполняемое для расправления кишечника и натяжения с целью лучшей визуализации подозрительных участков, также неприятно. Чтобы избежать травмирующего опыта, лучше выполнить исследование во время медикаментозного сна (при тотальной внутривенной анестезии).
Преимущества колоноскопии под наркозом (во сне)
- во время сна вы абсолютно ничего не чувствуете и просыпаетесь в хорошем настроении после обследования;
- отсутствие реакции пациента на неприятные ощущения позволяет врачу не отвлекаться и полноценно осмотреть всю толстую кишку;
- если Вам рекомендовано полное эндоскопическое обследование желудочно-кишечного тракта (например, для поиска источника внутренних кровотечений при анемии), то можно пройти два исследования - гастроскопию и колоноскопию под одним наркозом. Это комфортнее, безопаснее, точнее и значительно дешевле.
Недостатки колоноскопии во сне
- в редких случаях и пациента могут иметься противопоказания к введению препаратов, применяемых для погружения в медикаментозный сон, их может определить только врач-анестезиолог в ходе предварительной консультации;
- медикаментозный сон по ощущениям похож на обычный сон, в том числе имеет привычное состояние пробуждения. Но надо помнить, что используемые препараты могут и после пробуждения влиять на наши скорость реакции и способность принимать решения. Поэтому, рекомендуется в день исследования не планировать ничего важного, не водить машину, попросить кого-нибудь проводить вас до дома или воспользоваться такси;
- стоимость колоноскопии во сне выше из-за стоимости препаратов и привлечения анестезиолога, но позволяет получить максимально качественную информацию о состоянии толстого кишечника (учитывайте это при сравнении предложений разных клиник); но ценовой фактор можно минимизировать выполняя сочетанное эндоскопическое обследование (чаще всего, гастроскопию и колоноскопию) под одним наркозом.
Показания к колоноскопии
Наиболее правильным является выполнение квалифицированной колоноскопии по назначению профильного врача (гастроэнтеролог, проктолог, хирург) Клиники МИБС в Санкт-Петербурге или любого другого медицинского учреждения.
К сожалению, некоторые врачи игнорируют современные возможности комплексной диагностики кишечника и желудочно-кишечного тракта в целом, довольствуясь вместо данных видеоколоноскопии менее полными и менее точными данными ирригоскопии (бариевая клизма, рентген кишечника), сигмоскопии или ректороманоскопии (осмотр небольшого участка кишечника), либо не проводят полной диагностики с сочетанием различных методов (например, колоноскопии и МРТ).
В таком случае настоятельно рекомендуем поинтересоваться у своего лечащего врача - не показана ли в Вашем случае колоноскопия в виду профильного предварительного диагноза, наличия симптомов, индивидуальных показаний к повышенной онконастороженности, факторов риска, таких как:
- выделение крови из заднего прохода, кровь в стуле, положительный тест на скрытую кровь;
- диарея (жидкий стул);
- запоры, изменение консистенции стула и формы каловых масс;
- анемия;
- боли, дискомфорт в животе, ощущение неполного опорожнения кишки, метеоризм;
- возраст свыше 45 лет, даже при отсутствии каких либо симптомов и факторов риска;
- при обнаружении у ближних родственников рака толстой кишки, особенно в возрасте до 60 лет.
- другие подозрения.
Кто назначает колоноскопию?
- проктолог или хирург;
- гастроэнтеролог;
- терапевт / семейный врач;
- врачи других специальностей при наличии у них обоснованных подозрений;
- самостоятельно - при наличии показаний или в рамках скрининга.
Какие части кишечника можно увидеть при колоноскопии?
Высококачественная колоноскопия в качестве обязательного условия включает осмотр всей толстой кишки, в т.ч. слепую кишку (участок кишки, содержащий аппендикс). В большинстве случаев врач осматривает также небольшой участок тонкого кишечника (подвздошной кишки). Полному осмотру могут препятствовать как объективные причины (сужение кишки, плохая подготовка), так и субъективные - например недостаточная квалификация врача, что исключено в Клинике МИБС.
Как проводится колоноскопия
Первый и самый важный этап - это подготовка к колоноскопии, которую пациент проводит дома. При этом, благодаря успехам фармакологии, качественной подготовки достичь совсем несложно, если точно следовать инструкции.
На втором этапе (в отделении эндоскопической диагностики), пациенту, предварительно погруженному в медикаментозный сон, вводится очень гибкий, управляемый тонкий зонд и осторожно проводится в правые отделы толстой кишки.
Для меньшего раздражения от расправлении кишки при прохождении эндоскопа в клинике МИБС вместо воздуха используется углекислый газ - он гораздо быстрее выводится из просвета. Для улучшения качества диагностики мы используем набор красителей, усилители контраста, отмывочные жидкости, оптические фильтры и увеличение. При выведении колоноскопа слизистая внимательно осматривается, как правило, в течение 15-20 минут.
На третьем этапе, пациент просыпается в удобной кровати, в специальной палате. После короткого периода восстановления и беседы с доктором по результатам исследования, можно следовать домой.
Подготовка к колоноскопии
Для достижения высокого качества подготовки к колоноскопии рекомендуются препараты Мовипреп и Симетикон. Действие препаратов индивидуально, продолжается в среднем в течение 2 часов после каждого принятого литра. Необходимо пройти исследование не позже, чем через 4 часа после окончания приема препаратов.
Если время Вашего исследования до 12:00 (двухэтапная схема)
За 2 дня до исследования: употребление только рекомендованных продуктов - не содержащих в себе клетчатку (исключить растительную пищу и грибы, можно любое мясо, молочные продукты, яйца и их производные, для вегетарианцев возможно употребление риса, тофу).
День накануне исследования:
- завтрак и легкий обед до 13:00 (рацион питания согласно списку рекомендованных продуктов);
- ужин: только рекомендованная прозрачная жидкость (если налить ее в стеклянный стакан, то без труда можно прочесть текст, расположенный за стаканом);
- 20:00–21:30: приготовить* и принять первый литр раствора препарата и затем дополнительно 500 мл разрешенной жидкости
В день исследования:
- За 4 часа до исследования: к этому времени приготовить* и допить второй литр раствора препарата с 500 мл дополнительной разрешенной жидкости с добавлением 10 мл раствора симетикона (аптечное название Эспумизан или Боботик или Сабсимплекс);
- за 2 часа до исследования прекратить прием любой жидкости.
Время Вашего исследования после 12:00 (одноэтапная утренняя схема)
День накануне исследования:
- завтрак, обед и легкий ужин до 18:00: рацион питания согласно списку рекомендованных продуктов.
- утро: только рекомендованные прозрачные жидкости;
- 06:00–07:00: приготовить* и принять первый литр раствора препарата и затем дополнительно 500 мл разрешенной жидкости;
- за 4 часа до исследования - к этому времени приготовить* и допить второй литр раствора препарата с 500 мл дополнительной разрешенной жидкости с добавлением 10 мл раствора симетикона (аптечное название Эспумизан или Боботик или Сабсимплекс);
- за 2 часа до исследования прекратить прием любой жидкости.
* Приготовление раствора препарата Мовипреп (стандартная упаковка содержит два пакета А и два пакета Б):
- содержимое одного пакетика (саше) А и одного пакетика Б развести в небольшом количестве питьевой воды до полного растворения;
- доливая воду, довести объем раствора до 1 литра;
- хорошо перемешать.
Преимущества колоноскопии в Клинике МИБС
- точность - высокое качество изображения, применение специальных средств повышения контрастности и визуализации различных типов тканей;
- безопасность - соблюдение жестких стандартов качества обработки оборудования и анестезии, адекватные условия для колоноскопии с удалением новообразований в любом из подразделений - Поликлинике МИБС (Санкт-Петербург, ул. 6-я Советская) или в условиях полноценного стационара Клиники МИБС (Санкт-Петербург, Курортный район, пос. Песочный);
- комфорт - большинство пациентов выбирают колоноскопию во сне, исключающую неприятные ощущения, а применение углекислого газа вместо воздуха для расправления кишки снижает вероятность метеоризма после окончания процедуры;
- экономия - техническая оснащенность и высокая квалификация специалистов отделения эндоскопии позволяет выполнять несколько видов эндоскопической диагностики во время одной анестезии.
Если во время исследования в поликлинике будут выявлены образования, которые затруднительно удалить в амбулаторных условиях или которые требуют большего объема терапии, мы можем вам предложить современное комплексное лечение в условиях хирургического стационара Клиники МИБС.
Как записаться на колоноскопию в Санкт-Петербурге
Записаться к нам просто - позвоните по телефону +7 (812) 244-00-24 ежедневно с 7.00 до 23.00, или оставьте свой запрос обратного звонка через форму обратной связи на этой странице
Нужна предварительная консультация проктолога или гастроэнтеролога?
Запишитесь на прием, обратившись по любому из телефонов на сайте или заполните форму обратного звонка.
Особо впечатлительные пациенты нередко стремятся избежать колоноскопии, невзирая на настоятельные рекомендации врачей.
Нервный стул
Я – не исключение. Сколько ни убеждали меня гастроэнтерологи решиться на колоноскопию, у них ничего не получалось. Проблемы с кишечником начались у меня лет 7 назад. Стоило мне понервничать или нарушить привычный рацион, как у меня случалась «медвежья болезнь». Бывали случаи, когда из-за не вовремя начавшейся диареи я не могла выйти из дома, не приняв препарат закрепляющего действия.

Врачи лишь разводили руками: подобными симптомами сопровождаются многие заболевания желудочно-кишечного тракта, в том числе и серьезные (неспецифический язвенный колит, болезнь Крона, доброкачественные или злокачественные опухоли). Для того чтобы выяснить истину, мне посоветовали пройти обследования, в числе которых одно из первых мест занимает колоноскопия.
Нет, нет, только не это!
Опросив друзей и знакомых, прошедших эту диагностическую процедуру, я твердо для себя решила: пойду на нее только под страхом смерти. Перспектива корчиться от боли в течение 15–30 минут, пока тебе в задний проход будут проталкивать длинную трубку, меня совсем не вдохновляла. Масла в огонь моих страхов подливали и статьи в Интернете, повествующие об осложнениях этой инвазивной (с проникновением в органы и ткани. – Ред.) процедуры, вплоть до инфицирования и перфорации кишечника.
Главное – подготовка
Я обезболиванием решила не пользоваться, а на пугающую диагностическую процедуру решилась, лишь когда совсем стало невмоготу. Врача выбирала по «сарафанному радио». Но к предстоящей экзекуции нужно было еще подготовиться…
Ложная тревога
В эндоскопический кабинет я вошла на негнущихся от страха ногах. Но мои опасения не оправдались. Выбранный мною врач оказался настоящим профессионалом: во время исследования я ни разу не почувствовала боли. Разве что иногда были неприятные, но вполне терпимые ощущения.

Из кабинета я выпорхнула птицей. Все мои страхи были позади. И главное – у меня ничего серьезного не нашли! Решиться на эту процедуру нужно было хотя бы ради этого.
Источником моих страданий оказался синдром раздраженного кишечника – функциональное расстройство, возникающее у некоторых людей в ответ на стресс, которое довольно успешно лечится.
Комментарий специалиста
Виктор Веселов, руководитель отдела эндоскопической диагностики и хирургии Государственного научного центра колопроктологии, доктор медицинских наук, профессор:
– Показанием к колоноскопии является наличие таких жалоб, как примесь крови в стуле, неустойчивый стул, частые поносы или запоры, дискомфорт, боли и другие неприятные ощущения в области живота. Но, даже если таких симптомов нет, после 45–50 лет колоноскопию нужно пройти обязательно. Особенно если у кого-то из ваших ближайших родственников был рак толстой кишки. Ведь многие, в том числе злокачественные, заболевания кишечника могут проходить бессимптомно.

Колоноскопия позволяет диагностировать многие серьезные заболевания толстой кишки на ранних стадиях. Во время проведения обследования у специалиста есть возможность не только осмотреть состояние слизистой кишечника (на наличие язв, эрозий, полипов), но и изучить его сократительную способность, тонус. При необходимости во время колоноскопии проводится биопсия – берутся образцы тканей для морфологического исследования.
В техническом исполнении колоноскопия – сложная процедура. Безболезненно провести эндоскоп по всей толстой кишке (вплоть до слепой, а при необходимости и с проникновением в тонкую кишку) может только опытный эндоскопист. Но есть методика, которая позволяет это сделать: безнасильственное ротационное продвижение колоноскопа, когда прибор продвигается по малому радиусу без образования дополнительных петель. Собранная кишка как бы нанизывается на аппарат, что уменьшает протяженность вводимой части эндоскопа и снижает возможность болезненных ощущений и травматизации. А замена подаваемого в просвет кишки воздуха на углекислый газ (им уже стали пользоваться в нашей и в некоторых других клиниках), обладающий свойством всасываться и выводиться организмом при дыхании, практически сводит на нет и неприятные ощущения после исследования.
Не стоит опасаться и возможного инфицирования во время колоноскопии. В уважающих себя клиниках дезинфекция эндоскопического оборудования производится с соблюдением всех современных стандартов. Лидирующее место занимает обработка эндоскопов при помощи автоматических моющих и дезинфицирующих машин.
При желании колоноскопию можно провести под внутривенным обезболиванием, так называемым «медикаментозным сном». При этом у пациента сохраняется чувствительность, но своих ощущений он не помнит. Вот только обойдется такая процедура существенно дороже, да и сесть за руль и приступить к другой активной деятельности в день исследования пациент навряд ли сможет.
Правильная подготовка к колоноскопии – аспект немаловажный. Для этого за два или три дня до исследования нужно соблюдать бесшлаковую диету, исключающую продукты, богатые клетчаткой (овощи, фрукты, зелень, овощные супы, геркулес, мучное), а накануне отказаться от ужина.
Важно также грамотно очистить кишечник с помощью современных препаратов слабительного действия. Чем чище будет кишка, тем быстрее, комфортнее и, главное, эффективнее с диагностической точки зрения пройдет исследование.
Колоноскопия – это обследование, которое позволяет врачу осмотреть состояние внутренней поверхности толстой кишки с помощью гибкого инструмента, снабженного небольшой камерой под названием колоноскоп.
Это исследование помогает в обнаружении полипов, язвенных областей, опухолей, воспаленных и геморрагических областей. Во время колоноскопии может быть проведена биопсия из толстой или прямой кишки, или на этом уровне могут быть удалены опухоли. Процедуру также можно проводить при скрининге для выявления и удаления опухолей с потенциально канцерогенным фактором или злокачественные опухоли в толстой или прямой кишке (колоректальный рак).
Особенности проведения колоноскопии

Валерий Жалбэ
Врач-эндоскопист
Колоноскоп представляет собой тонкий гибкий инструмент длиной от 121,9 см до 182,9 см. К нему прикреплена маленькая камера, которая может снимать фотографии и видео внутри толстой кишки. В некоторых случаях также можно использовать оптическое волокно, но в целом цифровая технология заменяет оптическое волокно. Колоноскоп можно использовать для полного обследования толстой кишки, а также для изучения небольшой части тонкой кишки.
Перед исследованием необходимо провести подготовку толстой кишки. Эта подготовка может занять день или два, в зависимости от требований врача. В некоторых случаях подойдет только подготовка с вечера перед обследованием. Для многих эта подготовка намного сложнее, чем само исследование. В день подготовки пациент должен быть дома, потому что ему придется часто ходить в туалет, пока не возникнет диарея, так как пищеварительный тракт нужно полностью опорожнить, чтобы он лучше просматривался.
Подготовка к колоноскопии может вызывать беспокойство, и пациент может испытывать чувство голода. После употребления специального раствора, необходимого для подготовки к процедуре, было бы хорошо, чтобы пациент пил фруктовый сок или какой-либо другой напиток, так как сам раствор имеет соленый вкус.
Цель исследования
Колоноскопия требуется, если:
• существуют проблемы или определенные поражения в анусе, прямой кишке или толстой кишке. Это исследование необходимо, когда пациент испытывает такие симптомы, как необъяснимое кровотечение в прямой кишке, хроническую диарею или запор, оккультные или видимые кровотечения в стуле, боль внизу живота;
• нужно оценить аномальные результаты после исследования при помощи бария;
• проводится скрининг на определение колоректального рака или полипов в толстой кишке. Большинство экспертов рекомендуют людям, которые не имеют никаких факторов риска для колоректального рака, проведение скрининга в возрасте 50 лет;
• речь идет о людях с высокими шансами появления рака толстой кишки. Им рекомендуется сделать такой скрининг в возрасте 40 лет. В зависимости от уровня риска скрининг может включать в себя тесты оккультного кровотечения, сигмоидоскопию, исследование с помощью бария с двойным контрастированием или колоноскопию. Для людей с высоким риском развития рака толстой кишки рекомендуется консультация врача по поводу наиболее полезного вида обследования при каждом случае.
Колоноскопия также может быть выполнена в следующих случаях:
• скрининг для тех, кому была проведена операция по удалению рака толстой или прямой кишки, чтобы узнать, появились ли рецидивы;
• мониторинг роста полипов, которые нельзя полностью удалить;
• мониторинг лечения воспалительных заболеваний кишечника;
• извлечение инородных тел;
• оценка причин хронической диареи;
• исследование источников кровотечения в ЖКТ.
Подготовка к обследованию
Перед колоноскопией необходимо обсудить с вашим врачом следующиее:
• любое продолжающееся лечение, такое как терапия инсулином или другие лекарства, используемые для лечения артрита. Следует поговорить с врачом о том, если вам будет разрешено принимать эти препараты в день процедуры;
• возможные аллергии на лекарства, включая анестетики;
• проблемы со свертываемостью крови или лечение антикоагулянтами, или нестероидными противовоспалительными препаратами, такими как аспирин;
• если имеются заболевания сердца или другие проблемы такого характера. Если пациент принимает антибиотики перед стоматологическими вмешательствами, то ему следует узнать у врача должен ли он делать тоже самое перед колоноскопией;
• если проводилось рентгеновское исследование с контрастным веществом не менее четырех дней назад;
• возможность того, что пациентка беременна.
Врач может попросить пациента прекратить лечение препаратом содержащим аспирин или железо за 7-14 дней до начала обследования. Если пациент проходит лечение антикоагулянтами, то ему в обязательном порядке нужно перед процедурой обсудить это с врачом.
Перед обследованием толстая кишка должна быть подготовлена. Возможность врача лучше осмотреть внутреннюю полость кишки во многом зависит от того, как она была очищена от содержимого.
Следующая информация необходима для более лучшей подготовки толстой кишки к обследованию.
Врач обсудит с пациентом и даст ему указания в зависимости от состояния здоровья, возраста или его любого постоянного лечения:
• за день или два до колоноскопии, пациенту запрещены твердые продукты; разрешается потреблять только жидкости, такие как негазированная вода, чай, кофе, фруктовые соки. Противопоказаны продукты и соки красного цвета;
• врач назначит слабительное, которое пациенту нужно будет принять в ночь перед вмешательством. Иногда слабительное представляет собой порошок, к которому добавляют определенное количество воды; это вещество должно употребляться понемногу в течение 2 часов. Раствор может иметь соленый вкус и вызывать у пациента тошноту. Каждый раз после принятия раствора, можно выпить небольшое количество воды, чтобы избавиться от его вкуса;
• желательно чтобы пациент оставался дома в ночь перед обследованием, потому что ему часто придется ходить в туалет;
• пациенту следует пить много жидкости для избежания обезвоживания и, для лучшего осмотра толстой кишки;
• твердая пища противопоказана после употребления слабительного раствора;
• следует избегать употребления жидкости за 6-8 часов до колоноскопии;
• врач может прописать клизму для лучшей подготовки толстой кишки;
• пациенту до процедуры будет введена седативная анестезия.
Как проходит процедура
Во время процедуры пациенту в плечо вводят инъекцию обезболивающего и легкого седативного вещества. Эти препараты уменьшают боль и расслабляют пациента во время обследования. Поэтому возможно, что пациент не будет помнить, что происходило во время колоноскопии.
Пациент будет сидеть в позе лежа на боку с коленями прижатыми к груди. После принятия такого положения, врач сделает ректальный осмотр, чтобы проверить, проходимость ануса. Затем колоноскоп будет осторожно введен и продвинут через толстую кишку. В некоторых случаях врач может проверить положение колоноскопа с помощью флюороскопии.
Может иметь место импульс выталкивания колоноскопа наружу, а также могут возникнуть спазмы в животе. Поэтому, рекомендуется глубокое дыхание через рот для расслабления мышц живота и для уменьшения дискомфорта.
Врач попытается исследовать весь толстый кишечник, поэтому колоноскоп будет легко введен для лучшей визуализации пищеварительного тракта.
Кроме того, через колоноскоп можно вводить щипцы или щетку для сбора образцов ткани (биопсия), или для извлечения некоторых опухолей на этом уровне. Сбор проб для биопсии полностью безболезнен.
После обследования колоноскоп будет осторожно извлечен, а анальная область будет очищена. Если у пациента возникнут боли из-за газов, то будет лучше от них избавиться.
Это исследование занимает от 30 до 45 минут, но оно может быть продлено в зависимости от того, что было обнаружено во время него.
После процедуры в течение 2 часов пациент будет находиться под наблюдением, пока эффект препарата не закончится, а, когда пациент полностью восстановится, он сможет вернуться домой. Тем не менее, он не сможет вести машину или выполнять действия, где требуются точные двигательные навыки. Врач сообщит пациенту, когда он сможет возобновить нормальную деятельность и питание. Также необходимо будет пить столько жидкости, сколько возможно, чтобы восполнить обезвоженность. Алкоголь противопоказан.
Каковы ощущения во время обследования
Это обследование может вызывать дискомфорт. Зная то, как проходит данная процедура, пациент будет меньше бояться того что его ждет, и будет больше к ней подготовлен. Лекарства, используемые для очистки пищеварительного тракта, особенно сильные слабительные, могут вызвать диарею и судороги в животе, которые заставят пациента достаточно долгое время провести в ванной комнате.
Во время исследования у пациента может возникнуть головокружение, и в то же время он может находиться в расслабленном состоянии из-за седативных средств и анестетиков. Существует вероятность того, что пациент может почувствовать краткие боли при продвижении колоноскопа или при введении воздуха.
По мере продвижения колоноскопа пациент может ощущать движения в кишечнике и необходимость выделения газов. Если пациент испытывает боль, он должен сообщить об этом врачу.
Инструмент, используемый для извлечения фекалий и секретов, может быть громким, но он не вызывает боли. Сбор материала для биопсии или удаление полипов также безболезненны, так как слизистая оболочка кишечника не содержит болевые рецепторы.
После обследования пациент может почувствовать головокружение до тех пор, пока действие препаратов не исчезнет, что обычно проходит через несколько часов. Многие пациенты не могут вспомнить, что происходило во время обследования.
После завершения процедуры пациент может чувствовать боль в животе из-за газов, от которых нужно будет избавиться. Если была сделана биопсия или был извлечен полип, то в течение нескольких дней пациент будет наблюдать следы крови в фекалиях. Если был удален полип, то будет рекомендовано прекращение приема аспирина или другого нестероидного противовоспалительного препарата в течение еще 7-14 дней после процедуры.
После обследования, следует немедленно уведомить врача, если:
• присутствует серьезное ректальное кровотечение;
• есть сильная боль в животе;
• появилась высокая температура;
• появилось головокружение.
Результаты
Если во время обследования проводится биопсия, ткань отправляют на патологический анализ:
• образцы тканей исследуют в патологической лаборатории для обнаружения любого заболевания пищеварительного тракта;
• другие образцы будут исследованы, чтобы точно убедиться присутствует ли на этом уровне инфекция.
Врач сможет обсудить с пациентом частичные результаты обследования сразу после его завершения. Другие же результаты будут готовы через несколько дней. Некоторые тесты на выявление инфекций могут занимать даже несколько недель.
Норма:
Слизистая оболочка пищеварительного тракта гладкая и розового цвета, с многочисленными ворсинками. Опухоли, кровотечения слизистой оболочки или воспаления отсутствуют.
Патология:
Одним из наиболее распространенных результатов колоноскопии является наличие геморроя (наиболее распространенная причина кровотечения в стуле), полипов, опухоли, язв, дивертикул или областей с воспалением. Красный цвет и отечность слизистой оболочки (колит) могут быть вызваны наличием воспалительного заболевания кишечника.
Башанкаев Бадма Николаевич с журналом DNAhealth обсуждают такое заболевание, как геморрой.
Геморрой в определённом смысле можно назвать уникальным заболеванием. расположения в районе ануса обсуждать эту болезнь с другими людьми, даже с врачом, нелегко большинству людей. В результате про геморрой существует огромное количество слухов, не имеющих никакого отношения к действительности.
О том, что же такое геморрой на самом деле, опасен ли он и какого лечения требует это заболевание, мы попросили рассказать , проктолога и хирурга, члена правления Российского общества эндоскопических хирургов, члена международного комитета Американского общества колоректальных хирургов, члена Общества американских гастроинтестинальных и эндоскопических хирургов, руководителя Международной школы практической хирургии, руководителя центра хирургии GMS Clinic, советника главы Республики Калмыкия по здравоохранению Бадму Николаевича Башанкаева.
— Сегодня нам хотелось бы обсудить с вами такую проблему, как геморрой. Существуют данные о том, что в течение жизни геморрой развивается у 70–80% людей, хотя за медицинской помощью обращается не более 10–15%. Насколько верны эти цифры? В чём причины возникновения геморроя?
— В США считается, что около 4–10% населения страдает той или иной формой геморроя. В России иногда появляются данные, что у нас 80% людей страдает геморроем. Слыша такие цифры, я всё время повторяю стандартную шутку: может быть это «ментальный геморрой», «геморрой задумчивости и рефлексии»? Бывает так: заходит человек, и видно, что у него «геморрой» по жизни, причём физического геморроя у него нет, а ментальный есть. Так что данные о том, что геморроем страдает 80% населения действительности не соответствуют истинной заболеваемости. Хотя, конечно, если мы говорим о людях старше 50 лет, то среди них число лиц, страдающих от геморроя, действительно высоко. К этому возрасту такие геморроидальные жалобы, как кровь из заднего прохода, зуд возле заднего прохода, дискомфорт, выпадение узлов, в Европе имеет примерно 30–40% зрелых людей.
Напомню, что в дистальной части прямой кишки (верхняя часть хирургического анального канала), покрытой слизистой прямой кишки и не имеющей болевой чувствительности, располагаются внутренние геморроидальные сплетения — внутренний геморрой, а в её нижней части, покрытой кожей, богато иннервированной болевыми рецепторами, расположены наружные геморроидальные сплетения — наружный геморрой. Наружные и внутренние узлы разделены «зубчатой» линией. Это место слияния слизистой и анодермы. Высота всего анального канала у женщин около 2–3 см, у мужчин — до 5 см, поэтому при значительных отёках, тромбозах или длительном стаже заболевания наружные и внутренние сливаются (комбинированная форма), даже хирургам сложно дифференцировать группы узлов. В этой связи есть особенности проявления геморроидальной болезни: наружный геморрой почти всегда лишь болит во время того, как отекает или тромбируется, а внутренний выпадает из заднего прохода и кровит, вызывая зуд и дискомфорт.
Причины возникновения геморроя до конца неизвестны. Есть несколько теорий (как минимум три). Одна из них, которая мне нравится, объясняет, что базисной, основополагающей особенностью формирования геморроя является наше прямохождение, а уж затем все остальные факторы. Дело в том, что у животных нет геморроя, потому что они на четырёх лапах ходят и у них кровь туда не приливает, нет сочетания натуживания и гидростатического давления. А мы, люди, стали ходить, и у нас появились заболевания позвоночника, вен нижних конечностей и геморроя, вызванные прямохождением. Например, структура анального канала — это две мышцы (внутренний и наружный сфинктеры), которые обхватили друг друга для того, чтобы предотвратить нечаянный «пук» или «как». Однако сделали они это всё равно несколько неплотно. Поэтому геморроидальные узлы возможно являются уплотнительной мембраной, подобно лепесткам, закрывающим диафрагму в фотоаппарате. При натуживании происходит их соскальзывание внутрь анального канала. Соответственно, чаще всего считается, что у человека геморрой возникает в результате сочетания, помимо прямохождения, разных предрасполагающих факторов, таких как наследственность, малоподвижный образ жизни, беременность, хронические запоры, натуживание, подъём тяжестей, ожирение. Однако мы не знаем на 100%, от чего возникает геморрой. А если ты не знаешь причины болезни, то и не можешь её предотвратить на 100%.
— Насколько серьёзной проблемой является геморрой? Каковы его симптомы и какие исследования необходимы для подтверждения диагноза? Какие осложнения могут развиться при геморрое?
— В большинстве случаев это просто снижение качества жизни: зуд, выпадение узлов и кровотечение приносят определённые неудобства.
Очень многое зависит от стадии геморроя. Обычно мы используем английскую классификацию для внутреннего геморроя. Для наружного есть свои степени.
Итак, для первой стадии внутреннего геморроя характерно выбухание узлов и периодические кровотечения. На второй стадии узлы увеличиваются, добавляются выпадения (но узлы вправляются самостоятельно). Третья стадия проявляется так же, как и начальные, однако узлы при выпадении сами уже не вправляются и надо помогать рукой или пальцем. На четвёртой стадии происходит постоянное выпадение кровоточащих узлов, которые уже не вправляются в задний проход.
Чаще всего встречается первая и вторая стадия, поэтому обычно геморрой — это просто периодическое кровотечение, выпадение узлов, дискомфортное ощущение, зуд. Иногда в тяжёлых случаях, когда человек долго не идёт на приём к врачу, то возможно развитие анемии.
В то же время хочу сказать, что даже при отсутствии жалоб у людей должна быть культура посещения проктолога, поскольку даже если человек совершенно здоров и у него нет родственников с заболеваниями толстой кишки. заднего прохода, то всё равно надо в 45 лет прийти к проктологу на приём, обсудить с врачом необходимость проведения колоноскопии и сделать её. А при наличии геморроидальных жалоб поход к проктологу неизбежен, поскольку основным методом диагностики для геморроя является осмотр и аноскопия: мы заводим короткую пластиковую или железную трубочку в задний проход и на выходе смотрим, как выпадают узлы. Это несложно.
— Что вы думаете об утверждении, что геморрой приводит к раку и является одной из ведущих причин смерти?
— Геморрой снижает качество жизни, но он никогда не перерастает в рак. Сам истинный геморроидальный узел не может трансформироваться в рак. На нём может вырасти полип, но в самом артериовенозно измененном геморроидальном узле рак никогда не возникает.
По сути, геморрой — это социальное заболевание, которое прежде всего меняет настроение человека. Понятно, что когда человек постоянно видит кровь в туалете или на туалетной бумаге, то начинает беспокоиться вплоть до того, что появляются панические мысли о смерти. Но геморрой не может быть ведущей причиной смерти, если только ментально, в виде депрессии. А так, страшного в геморрое ничего нет.
Но иногда геморрой может маскировать рак. И даже проктолог может допустить ошибку и начать лечить геморрой. Но проходит 4 недели, 8 недель, а кровотечение продолжается. Таким образом, никогда нельзя расслабляться. Нужно обязательно делать колоноскопию, чтобы быть уверенным не на 99%, а на 100%, что это именно геморрой, а не рак. Нужно всегда помнить о том, что рак прямой и толстой кишки — самый распространённый вид онкологического заболевания и всегда сохранять настороженность по поводу этого заболевания.
— Как лечить геморрой и можно ли замедлить развитие уже возникшего геморроя? Когда возможно консервативное лечение геморроя, а когда приходится говорить об операции?
— Первое, с чего нужно начинать лечение геморроя, — это поверить своему доктору. У каждого врача своё видение больного, и если вы будете постоянно переходить от одного врача к другому, то каждый из них будет давать свои рекомендации, что будет уменьшать ваши шансы на успех лечения.
Здравое и обоснованное лечение очень хорошо описано во всех колопроктологических руководствах мира. Оно заключается в банальном изменении качества стула, устранении запоров, нормализации диеты, в том числе увеличении объёма пищевой клетчатки в рационе, обильном питье, ограничении алкоголя, обоснованном приёме препаратов в острых ситуациях. Например, если кровит внутренний геморрой, то мы предлагаем для лечения свечи, чтобы лекарственное средство попало внутрь анального канала. Если отекает наружный узел, то правильней использовать лишь мази или кремы.
Если консервативная терапия не помогает, то нужно задумываться об операции. Но это через 4–12 недель подготовительного лечения, а не сразу на приеме с аноскопом в заднем проходе у пациента. Не надо торопиться в этом вопросе. Я крайне редко говорю сразу при первичном осмотре, что нужна операция. Для немедленной операции должно быть веское основание.
У хорошего проктолога из 100 человек, которые пришли к нему с жалобами на геморрой, на операцию уходит около 5–17%, в среднем всего лишь 10% больных с диагнозом геморрой, а не 100%. Пациенту спокойно объясняешь, что от этого не умирают, что если он будет мягко какать, если никогда не будет запоров и он перестанет выполнять резкие силовые упражнения со штангой, то ему понравится такое качество жизни. И уточняешь, как пациент представляет себе операцию по геморрою, какие ожидания по выздоровлению, болевому синдрому, способам и методам операций. А после этого рассказываешь, что в первую неделю после операции его может ждать такой болевой дискомфорт, что он будет думать, что какает «ёжиками», что заживление может идти 4-6 недель, и многие пациенты задумываются о том, нужна ли им эта операция на самом деле. Да, мы стали использовать чаще лазер, у него отличные результаты по малому болевому синдрому, срокам заживления, но опыт показал, что при первой и частично третьей стадии он сопряжён с риском рецидива, который в 5–10 раз больше, чем у традиционной операции по Миллигану — Моргану.
В основе принятия решения об операции должно лежать информированное согласие пациента: не формальное, когда дают подписать бумажку с таким названием и при этом убеждают пациента, что всё будет хорошо, а реальное, когда пациент действительно понимает, каковы преимущества лечения, чем ему грозит операция, чем он рискует и что будет, если согласится или откажется от неё.
— Какие операция проводятся по поводу геморроя? Расскажите о возможностях малоинвазивного лечения геморроя?
— Существует огромное количество операций по поводу геморроя, и каждая из методик нужна для разных ситуаций. Двух одинаковых геморроев не бывает, и к каждому пациенту нужно подходить индивидуально.
Основная идея при внутреннем геморрое состоит в том, что нам нужно контролировать ножку, питающую геморроидальный узел, по которой поступает кровь к увеличенному узлу. Поэтому самая распространённая и, наверное, самая радикальная операция — это операция Миллигана — Моргана, в ходе которой мы иссекаем комплекс и наружных, и внутренних узлов. В результате этой операции остаётся 2–4 значительные раны в заднем проходе, однако в запущенных случаях это может быть единственным выходом. Если коротко, то операция Миллигана — Моргана — это болезненно для пациента, но она позволяет вылечить даже сложные случаи и гарантирует почти полное отсутствие больших рецидивов.
На начальных же стадиях заболевания широко применяется амбулаторное лигирование и склерозирование. Эти процедуры очень малоинвазивны, проводятся в кабинете у проктолога. По сути, операции выглядят так: пациент пришёл, лёг на кресло, ему сделали процедуру, не требующую наркоза, через минут он ушёл домой. Но такие процедуры применимы не позднее 1–2 стадии. При третьей стадии риск возврата заболевания или неудачного результата высок.
Также есть лазерные операции по поводу геморроя. Их особенность состоит в том, что объём, успешность и результаты такой операции в определённой степени зависят от используемого оборудования и подбора правильных случаев. Всем лазер делать нельзя. И тут я хочу немного похвастаться тем, что у меня в клинике стоит суперсовременный лазер и не один для проведения таких операций. Есть апробационные модели, таких лазеров в России всего .
Также многие клиники как в России, так и за рубежом предлагают при геморрое проводить дезартеризацию геморроидальных узлов (методика ). Она позволяет провести оперативное вмешательство при геморрое быстро и безболезненно, однако результаты такой операции сильно зависят от хирурга и часто процент рецидивов при достигает 30–50%.
К популярным ранее методикам оперирования при геморрое относится и операция Лонго. Итальянский профессор Антонио Лонго, наш большой друг, в 1993 году предложил новую методику радикальных операций, которая получила название геморроидопексия. В России, как и во всём мире, был определённый энтузиазм и любовь к процедуре, однако теперь это единичные операции. Причины стандартны: изощрённые осложнения и неимоверный процент рецидива жалоб.
Впрочем, как всегда, выбор врача, его квалификация и опыт являются важнейшими слагаемыми успеха при любой операции наряду с доверием пациента к своему лечащему врачу и готовностью больного чётко следовать полученным рекомендациям. Если все эти требования выполнены, то вылечить геморрой не составит особого труда и он никак не повлияет на ваш образ жизни, планы, мысли и настроение.
Мне очень импонируют японские национальные рекомендации по лечению геморроя от 2017 года, где в основном уделяется внимание изменению образа жизни (Everyday Lifestyle Guidance), которые заключаются:
Читайте также: