Как написать в объяснительной что болел живот из за месячных
Опубликовано: 02.02.2026
Кишечник человека представляет собой гофрированную трубку, длиной 7-8 м. Она подразделяется на два отдела - тонкую и толстую кишку. Тонкая кишка (длина ее колеблется от 5 до 6 м) связывает желудок с толстой кишкой. Главная функция тонкой кишки – переваривание пищи, поступившей из желудка, и всасывание необходимых организму питательных веществ. Толстая кишка, длиной до 1,5 м заканчивается прямой кишкой и задним проходом. Основное назначение толстой кишки – всасывание воды и формирование каловых масс.
Синдром раздраженного кишечника – это чрезмерно чувствительная кишка, болезненно реагирующая на самые обычные жизненные ситуации, такие как завтрак, сборы на работу, предстоящее свидание, не говоря уже о таких событиях, как праздничный ужин, вызов к начальнику, ссора с близкими людьми.
Как же проявляется повышенная чувствительность кишки? Прежде всего, нарушением продвижения содержимого по своему логическому пути сверху вниз. Пищевой комок или продвигается быстрее, чем в норме, совершая маятникообразные движения, или остается в каком-либо сегменте кишки, или даже движется в обратном направлении.
Cиндром раздраженного кишечника отличается от язвы желудка, воспаления легких и остеохондроза.
Основное отличие состоит в отсутствии морфологической основы заболевания. Что это означает? Хорошо известно, что, например, при язвенной болезни существует дефект слизистой оболочки желудка или двенадцатиперстной кишки, при воспалении легких - участок уплотнения легочной ткани, при остеохондрозе – уменьшение высоты межпозвонкового пространства. То есть, во всех вышеперечисленных примерах есть так называемый субстрат заболевания – то, что вызывает жалобы. При синдроме раздраженного кишечника жалобы есть, а субстрата нет, по крайней мере, современными диагностическими исследованиями он не определяется.
Для синдрома раздраженного кишечника существуют диагностические критерии, так называемые "Римские критерии", получившие свое название в связи с тем, что впервые были опубликованы в Риме. Согласно "Римским критериям", на протяжении 12 недель за истекший год (не обязательно следующих друг за другом) могут беспокоить боль или дискомфорт в животе, вздутие живота, которые облегчаются после опорожнения кишечника, связаны с изменением частоты стула или его консистенции. Боль может изменяться от ощущения легкого дискомфорта, до нестерпимой, может не иметь четкой локализации, распространяясь по всему животу, или в разное время возникать в различных областях живота. Боль может быть самая разная – жгучая, тупая, ноющая, режущая, распирающая, сжимающая и.т.д. Она обычно усиливается после приема пищи. Очень важным моментом является отсутствие болей в ночные часы. Вы не просыпаетесь от боли.
Однако, если у Вас нарушен сон и Вы проснулись ночью, то боли могут тут же возникнуть. Вздутие живота обычно нарастает в течение дня, достигая максимума к вечеру, и заметно усиливается после еды (чаще всего после обеда).
Стул чаще всего отмечается в утренние часы, после завтрака, количество опорожнений кишечника составляет от 2 до 5, с небольшими временными промежутками. Неотложные позывы на дефекацию могут возникать после каждого приема пищи. Характерно также появление позывов на дефекацию в таких ситуациях, когда ее совершение не представляется возможной – совещание, поездки в метро, пригородных поездах, при стрессовых ситуациях. Достаточно часто из-за возникновения неотложных позывов на дефекацию Вы отказываетесь от посещения театров, кино и других общественных мест. Однако диарея никогда не возникает в ночные часы. Кроме того, масса кала остается нормальной, и, как правило, не превышает 200 г в сутки.
Достаточно часто остается чувство неполного опорожнения кишечника. В стуле могут быть слизь, непереваренные кусочки пищи, однако никогда – кровь или гной. Непосредственно перед актом дефекации отмечается усиление болей и значительное уменьшение их после него. Чаще всего стул бывает "овечьим", т.е. состоящим из мелких плотных фрагментов, "пробкообразным" – т.е. первые порции кала более плотные, чем последующие, может быть также стул в виде карандаша – узкие длинные ленты. Могут возникать так называемые запорные поносы – жидкий стул после нескольких дней его задержки.
Вас может преследовать масса других проблем, таких как ощущение кома в горле при глотании, боли в эпигастральной области, чувство быстрого насыщения, тошнота и боли в правом подреберье, боли в левой половине грудной клетки, в мышцах, в суставах, в спине, головные боли, сердцебиение, ощущение перебоев в работе сердца, невозможность спать на левом боку, ощущение неполного вдоха, внутренней дрожи, учащенное мочеиспускание, снижение веса, шум в ушах, чувство слабости, ощущение "приливов" и сухость во рту.
Распространенность данного заболевания среди населения колеблется в разных странах от 9 до 48%. Однако, в связи с достаточно деликатным характером жалоб, к врачу обращаются только 14-66% больных. Чаще всего болеют городские жители в возрасте от 30 до 40 лет, причем женщины в 3-4 раза чаще, чем мужчины. Чаще всего синдром раздраженного кишечника развивается после психотравмирующих ситуаций, таких как развод, тяжелая утрата, потеря работы или других значимых происшествий, значительно реже – после перенесенной пищевой токсикоинфекции; возможна также наследственная предрасположенность. Некоторые ученые придерживаются мнения, что употребление в пищу шоколада, кофе, алкоголя, чечевицы, бобов, молочных продуктов, а также обильная еда, изменение привычного характера питания во время командировок и путешествий может явиться пусковым моментом в возникновении симптомов заболевания.
Что делать, если у Вас есть все вышеперечисленные симптомы или их часть? Необходимо обязательно обратиться к врачу. Во-первых, для того, чтобы подтвердить диагноз. К сожалению, существуют различные состояния, при которых клиническая картина заболевания частично или даже практически полностью соответствует вышеописанной, но диагноз в итоге ставится иной, лечение требуется совершенно другое, и, иногда неотложное. Во-вторых, в случае подтвержденного диагноза, лечение должно быть обязательно подобрано специалистом с учетом многих факторов.
Жизненный прогноз при этом заболевании благоприятен. Синдром раздраженного кишечника не приводит к развитию злокачественных опухолей кишки или таким заболеваниям, как неспецифический язвенный колит или болезнь Крона. Однако желательно находиться под наблюдением доктора, в компетентности которого Вы уверены, которому Вы полностью доверяете и можете рассказать о самых незначительных изменениях в своем самочувствии и причинах, которые, на Ваш взгляд, их вызвали. Необходимо обращать внимание на то, как Вы питаетесь. Совершенно недопустимо есть 1-2 раза в день и помногу. Такой режим питания вне всякого сомнения вызовет и боли в животе, и вздутие живота, и нарушение стула. Прием пищи чаще 4-5 раз в день и небольшими порциями облегчит ваше самочувствие. У части больных определенный набор продуктов питания, приводит к усилению симптомов, поэтому целесообразно вести так называемый "пищевой дневник", для того чтобы определить продукты, которые могут вызвать ухудшение состояния. Необходимо записывать, какие продукты Вы употребляли в течение дня, и какие неприятные ощущения при этом возникали. Фрагмент "пищевого дневника" представлен ниже.
| Продукт | Симптом |
| рис | – |
| кофе | дважды неоформленный стул со слизью |
| картофель отварной | вздутие живота, избыточное газообразование |
Лекарства, излечивающего синдром раздраженного кишечника, не существует. Имеются лишь лекарственные препараты, облегчающие симптомы заболевания. Они достаточно эффективны и, в большинстве своем, не вызывают побочных эффектов. Выбор конкретного того или иного лекарственного средства зависит от того, какой именно симптом заболевания беспокоит Вас в настоящее время больше всего. При болях в животе могут быть назначены средства, ослабляющие двигательную активность кишки, при поносах - закрепляющие препараты, при запорах - слабительные, при вздутии живота - медикаменты, уменьшающие газообразование.
Помните! Выбор препарата или комбинации препаратов и длительность курса лечения определяет врач!
К сожалению, эффект от назначенного лечения иногда бывает недостаточным, иногда кратковременным, а в некоторых случаях и вовсе отсутствует, что связано с тем, что все названные выше группы препаратов действуют только на функции кишки, не влияя на другие факторы, способствующие возникновению симптомов заболевания.
Механизм развития клинических признаков (симптомов) при синдроме раздраженного кишечника можно представить следующим образом: под влиянием психологического стресса или хронической психотравмирующей ситуации; значительно реже - кишечной инфекции, у некоторых людей, к которым принадлежите и Вы, кишка становится чрезмерно чувствительной.
Во-первых, снижается порог восприятия боли и, во-вторых, интенсивность восприятия боли становится не адекватной вызывающему ее стимулу. Болевые импульсы от кишки приходят в головной мозг. Так как головной мозг получает чрезмерно сильный импульс, то и ответный сигнал, направленный им к кишке, также является избыточным. В ответ на полученный сильный импульс возникает нарушение двигательной активности кишки, что Вы ощущаете как боли в животе, вздутие живота, поносы или запоры.
Можем ли мы повлиять на интенсивность импульса, идущего от кишки к мозгу или в обратном направлении? Теоретически можем, практически же это достаточно затруднительно. Подобно тому, как воды множества ручейков, впадая в реку, несущую их к океану, становятся неразличимыми, так и сигналы от многих органов, следующие в переплетении нервных волокон к мозгу практически неразделимы, и выделить "дорожку", по которой следует информация от кишки практически невозможно.
Можем ли мы повлиять на интенсивность импульса, формирующегося в мозге? Да, и достаточно эффективно.
Во всем мире признана эффективность как медикаментозных, так и немедикаментозных методов воздействия. К немедикаментозным методам относится, например, проведение индивидуальной и групповой психотерапии, гипнотерапии; к медикаментозным - применение трициклических антидепрессантов, селективных ингибиторов обратного захвата серотонина.
Помните! Выбор метода лечения определяет врач!
Синдром раздраженного кишечника не предрасполагает к развитию опухолей или воспалительных заболеваний кишечника. Однако, для того, чтобы жить полноценной жизнью, необходимо стараться избегать переутомления, стрессовых ситуаций, употребления продуктов, приводящих к возникновению симптомов заболевания; а при ухудшении самочувствия, или в случае появления новых симптомов - посещать своего врача.
Заслуженный деятель здравоохранения РТ,
врач-терапевт высшей категории,
доктор медицинских наук, профессор
С тянущими болями внизу живота знакома, пожалуй, каждая женщина. При этом боли могут локализоваться только с одной стороны или распространяться на всю нижнюю часть живота, быть слабыми или ярко выраженными, периодическими или постоянными. В ряде случаев они могут свидетельствовать о протекании серьезного нарушения в женском организме, особенно если сопровождаются дополнительными симптомами, и требуют немедленного лечения.
Общее описание проблемы
Тянущие боли внизу живота встречаются и у мужчин, и у женщин, но чаще все же жалобы поступают от прекрасной половины человечества. На приеме у врача женщины могут отмечать боли в утренние часы, после еды, после физических нагрузок, незадолго до месячных или через несколько дней после них, после операции на органах малого таза или брюшины, во время беременности, сразу после родов и вне зависимости от времени и обстоятельств.
У кого и когда чаще всего появляются такие боли:
- у женщин детородного возраста в определенные дни цикла;
- у женщин, ведущих беспорядочные половые связи;
- у беременных, чаще на ранних сроках;
- у женщин, находящихся в стадии менопаузы.
Причины возникновения
Причины тянущих болей в нижней части живота можно условно объединить в две группы: физиологические (функциональные) и патологические.
К функциональным причинам относятся те, которые вызваны физиологическими изменениями в женском организме незадолго до месячных, в период овуляции, на ранних сроках беременности, при гормональных изменениях, с наступлением климакса.
- Слабые боли внизу живота в середине цикла обычно связаны с овуляцией. В этот момент происходит разрыв фолликула, и яйцеклетка выходит наружу. Как правило, при овуляции женщина испытывает те же симптомы, что и накануне месячных: переменчивое настроение, чувствительность и набухание груди, дискомфорт внизу живота.
- Болевые ощущения незадолго до менструации появляются из-за активности половых гормонов и повышения чувствительности. Тянущая боль в "эти дни" считается нормой, если женщина регулярно обследуется у гинеколога и у нее не выявлено никаких патологий, а также неприятные ощущения слабо выражены и не мешают нормальной жизнедеятельности. Появление неприятных ощущений при месячных называются дисменореей.
- Многие женщины отмечают этот симптом на ранних сроках беременности и даже воспринимают его как один из признаков оплодотворения. Во время внедрения оплодотворенной яйцеклетки в эндометрий матки, когда нарушается его целостность, женщина может испытывать тянущую боль в нижней части живота. Также это происходит на любом сроке беременности, когда внутренние органы начинают сдвигаться под натиском растущей матки.
Еще одну группу причин составляют физиологические нарушения, которые не поддаются или тяжело поддаются лечению или проходят самостоятельно через некоторое время: это врожденные аномалии строения матки (изгибы, малый размер) и органов малого таза, рубцы после кесарева сечения и других операций, последствия механических воздействий (сильный удар, грубый или активный половой акт, аборт).
Но самая обширная группа причин — патологии различных органов или систем, о которых мы поговорим далее.
Симптомом каких болезней это может быть
Тянущие боли внизу живота могут быть симптомом не только заболеваний женской репродуктивной системы, но и пищеварительной и других систем.
Заболевания, о которых может свидетельствовать боль тянущего характера в нижней части живота:
- Аппендицит. Воспаление червеобразного отростка слепой кишки — одна из самых простых и частых операций в медицине. Отличительными особенностями диагноза является сильная интенсивность боли, тошнота, головокружение, повышение температуры, расстройства стула.
- Гастрит. Распространенное заболевание пищеварительной системы, характеризующееся воспалением слизистой оболочки желудка. При гастрите сопутствующими симптомами являются тошнота, рвота, вздутие, газообразование, сильная изжога, потеря аппетита. Боли возникают чаще после приема пищи.
- Инфекционные заболевания малого таза (гонорея, микоплазмоз, трихомониаз, хламидиоз). Это классические инфекции, передаваемые половым путем, которые сопровождаются болью внизу живота, обильными или скудными выделениями белого, желтого, коричневого цвета с неприятным запахом, зудом и жжением в половых органах, болями при мочеиспускании и сексе.
- Кишечная колика. Это спазм тонкого или толстого кишечника, которое возникает вследствие пищевого отравления, глистных инвазий, сильного стресса. Характерной чертой является резкая, почти нестерпимая боль внизу живота. Также признаками могут быть запор или частые позывы к дефекации, рвота, тошнота, вздутие, серая кайма на деснах.
- Отравление (продуктами питания, химическими веществами, алкоголем). Обычно при отравлении боль распространяется по всей брюшной области, а также возникает тошнота, рвота, понос, озноб. . Воспаление поджелудочной железы, при котором часто болевые ощущения появляются в левой нижней части живота и груди. Также можно обнаружить желтуху, вздутие живота, рвоту и частый стул без облегчения состояния, спутанность сознания.
- Перитонит. Это воспаление внутренних тканей всех органов брюшины. Тяжелое заболевание, которое в случае отсутствия помощи может привести к летальному исходу. При перитоните присутствует тошнота, рвота, лихорадка, сухость во рту, резкая боль в нижней левой части живота. Со временем боль ощущается во всей брюшной области. . Воспалительное заболевание мочевого пузыря, которое часто возникает у женщин в результате простого переохлаждения в холодное время года. Характерным признаком является постоянная сильная ноющая боль внизу живота, боль и рези при мочеиспусканию, частые и ложные позывы.
- Холецистит. Воспаление желчного пузыря, связанное с нарушением оттока желчи. Обычно появляется боль в нижней правой части живота, а также тошнота, рвота, желтуха, повышение температуры. Боль отдает в правое плечо или лопатку.
- Язва желудка. Тяжелое воспаление слизистой оболочки желудка, при котором образуются кровоточащие язвы. При заболевании случаются периоды затишья и обострения. Во время обострения боль характеризуется в нижней левой части живота. . Женское заболевание, при котором ткань матки по ряду причин оказывается за пределами органа. Это опасное, но очень распространенное заболевание, при котором отмечается боль при сексе, мочеиспускании, дефекации, обильные кровотечения при месячных, патологические коричневые выделения вне зависимости от цикла. При резких движениях, пальпации и в спокойном состоянии женщины отмечают сильную тянущую боль внизу живота.
- Воспаление или перекрут придатков. При обоих заболеваниях отмечается резкая тянущая боль в нижней части живота, отдающая в поясницу.
- Разрыв кисты. Диагноз часто ставится у женщин, которые не наблюдаются у гинеколога и не знали о наличии кисты. При ее разрыве резко поднимается температура, присутствует тошнота, рвота, а также отмечается сильная боль внизу живота.
- Злокачественные образования матки, яичников и других органов. Признаками рака женских половых органов являются внезапные боли внизу живота и патологические выделения и кровотечения.
- Спайки. Спайки — патологические сращения органов брюшины соединительной тканью, которые часто появляются в качестве осложнения варикозной болезни. При диагнозе обнаруживается общая слабость, тошнота, рвота, повышение температуры.
- Осложнения при беременности: отслоение плаценты, преждевременное прерывание беременности, внематочная беременность и другие. В этом случае боли резкие, внезапные, кратковременные и очень сильные, на белье или гигиенических прокладках появляются следы крови.
Очевидно, что при таком многообразии причин незамедлительная диагностика является обязательной.
Лечение
Лечение тянущих болей внизу живота у женщин напрямую зависит от поставленного диагноза. Самолечение и самостоятельный прием медикаментов, даже обезболивающих, строго запрещен.
В остальных случаях нужно обратиться к врачу-терапевту, при сильных болях — вызвать скорую помощь.
Некоторые заболевания лечатся только хирургическим путем (аппендицит, разрыв кисты, операбельные опухоли). При обнаружении ЗППП, цистита, пиелонефрита назначаются антибиотики.
При спазмах мочевого пузыря назначаются спазмолитики.
Заболевания пищеварительной системы требуют комплексной терапии с приемом пищеварительных ферментов, блокаторов протонного насоса, препаратов для нейтрализации соляной кислоты, обволакивающих средств для защиты слизистой.
Поскольку спектр заболеваний очень широк, рекомендуется обратиться к врачу-терапевту. При данном симптоме обращение к узкому специалисту может замедлить постановку диагноза и лечение.
Как убрать боль самостоятельно
Самолечение при тянущей боли внизу живота крайне опасно, особенно если данный симптом появился впервые. Если состояние пациентки ухудшится и придется обращаться к врачу, могут возникнуть трудности при диагностике. Например, при пальпации ощущения могут снижаться из-за действия обезболивающих препаратов.
Прием обезболивающих препаратов, как уже говорилось выше, допускается только при периодических болях у женщин в первые дни менструации.
После интенсивных физических нагрузок, грубого полового акта, удара в брюшную область рекомендуется отдохнуть, избавиться от сдавливающей одежды и пить много воды. Обычно боль исчезает уже через несколько часов, максимум 1-2 суток. Если боль не исчезла, необходимо обратиться к врачу.
Средства народной медицины использовать без разрешения врача нельзя.
Профилактика
Меры профилактики тянущих болей в нижней части живота состоят из простых правил:
- правильное сбалансированное питание небольшими порциями 5-6 раз в день;
- нормализованный образ жизни: чередование работы и здорового 8-часового сна, регулярные физические нагрузки средней интенсивности;
- отказ от вредных привычек (курение, прием алкоголя);
- регулярное посещение гинеколога (минимум раз в полгода);
- обращение к врачу при малейшем недомогании;
- избегание переохлаждения.
Также женщине следует избегать половых контактов с разными партнерами, обязательно планировать беременность, не назначать себе медикаменты самостоятельно, даже при банальных ОРЗ.
Питание
Рацион питания при тянущих болях внизу живота зависит от выявленного заболевания. При болезнях ЖКТ рекомендовано соблюдать лечебную диету с исключением жирных, жареных, острых, копченых, соленых блюд, фастфуда, консервов, полуфабрикатов, колбасных изделий, выпечки, сладостей, алкоголя, легкоусвояемых углеводов. Основу рациона должны составлять овощи, фрукты, нежирные овощные и мясные супы и бульоны, нежирные сорта мяса и рыбы, крупы, кисломолочные продукты.
При заболеваниях поджелудочной железы, печени, почек, кишечника, желудка рекомендуется легкая пища комнатной температуры без добавления специй и приправ. Иными словами, пища не должна быть химическим или механическим раздражителем слизистых оболочек органов брюшной полости.
При воспалительных заболеваниях мочеполовой системы (цистит) рекомендуется обильное теплое питье: компот, морс, натуральные соки, отвары трав, кисель, травяной чай.
Тянущие боли внизу живота могут быть признаком физиологических изменений в организме женщины, связанных с определенной фазой цикла, наступлением беременности или приближением климакса. В этом случае рекомендуется посетить гинеколога и убедиться в безопасности данного симптома. При наличии сопутствующих симптомов (выделения, тошнота, нарушения стула) или частых нестерпимых болей необходима консультация терапевта с дальнейшим обследованием и подробной диагностикой узких специалистов.
Критические дни у девушек всегда вызывают дискомфорт. Этот период сопровождается менструальной болью, перепадами в настроении, сонливостью, возбужденным аппетитом, повышенной потливостью и другими неприятными симптомами. Как облегчить боль во время месячных? Есть несколько вариантов решения проблемы.
Почему болит живот?
В подростковом возрасте, когда менструация только-только становится неотъемлемой частью жизни девочки, усиленные болезненные ощущения вполне естественны, так как организм не может сразу приспособиться к переменам. Но если болезненность процесса с возрастом не уменьшается или наоборот усиливается, стоит обратиться к врачу. Основной причиной боли является увеличенное количество вещества простагландина в матке, что вызывает её интенсивные сокращения.
Боль внизу живота называют дисменореей. Она делится на первичную и вторичную. Первичная дисменорея – это умеренные боли, которые проявляются во время месячных в подростковом и юношеском возрасте. От 60 до 93% женщин испытывают синдромы ПД.
Развитию первичной дисменореи может способствовать:
- появление менархе в возрасте до 12 лет;
- нестабильный цикл;
- обильное кровотечение;
- курение;
- низкая масса тела.
Вторичная дисменорея является следствием заболеваний репродуктивных органов, ей страдают 33% женщин. В этом случае лечения в домашних условиях будет недостаточно.
Также к причинам боли относят:
- стресс;
- недосып;
- недостаток витаминов в организме и др.
Как облегчить боль во время месячных?
Если вы всё-таки оказались в числе тех счастливых девушек, чья рутина с приходом менструации практически не меняется, то вам стоит всего лишь больше отдыхать и тщательнее следить за интимной гигиеной. Для девушек, которые каждый раз задаются вопросом, как уменьшить боль во время месячных, соблюдения правил гигиены и хорошего сна, недостаточно.
Как же оставаться бодрой и не выпадать из рабочего режима? Есть несколько проверенных способов.
Расслабьтесь
Звучит банально, но на деле очень эффективно. Сделайте глубокий вдох, затем выдох. Расслабьте мышцы живота. Чем больше вы держите их в напряжении, тем сильнее чувствуете спазмы.
Следите за питанием
В этот период особенно тяжело правильно питаться, ведь аппетит усиливается, а брокколи и морковь вряд ли смогут его усмирить. Не нужно прибегать к радикальным мерам. Если хотите шоколадку – съешьте её, но и не забывайте добавлять полезные продукты в свой рацион.
Сделайте себе массаж
Младенцам всегда массируют животик, когда он болит. У взрослых эта схема тоже работает. Чтобы унять боль, аккуратно помассируйте низ живота. И вернитесь к первому пункту.
Примите ванну
Тёплая ванна уменьшит спазмы и расслабит мышцы. Главное – правильно отрегулировать температуру воды! Горячо быть не должно, холодно – тем более.
Используйте любые источники тепла
Если вариант с ванной вам не подходит, можно приложить грелку. Всего 15 минут будет достаточно, чтобы вам стало легче. Выпейте теплой воды или травяного чая, они тоже хорошо помогают при менструальных болях.
Помните о физической нагрузке
Заниматься спортом можно и нужно! Доказано, что физическая активность уменьшает боль в «эти» дни. Устраивать спортивный марафон не стоит, а элементарная зарядка с утра, полчаса йоги или легкого бега принесут пользу. Главное – действуйте в меру своих сил.
Воспользуйтесь спазмолитиками
Займитесь сексом
Отличный способ совместить приятное с полезным. Ученые Великобритании доказали, что ведение полноценной сексуальной жизни во время менструации благотворно влияет на организм. Выделяющиеся в процессе эндорфины снимают боль и улучшают эмоциональное состояние.
Научный факт
В 2018 году Хамаданским Университетом медицинских наук было проведено исследование, в котором участвовало 86 девушек в возрасте от 19 до 23 лет, регулярно испытывающих боль в критические дни. Начиная со 2 дня цикла и заканчивая 3 днем менструации, девушки ежедневно принимали по 500-мг капсуле с пчелиным прополисом. Через два месяца было отмечено значительное уменьшение боли, позже ученые пришли к выводу, что пчелиный прополис является хорошей альтернативой нестероидным противовоспалительным препаратам.
Когда нужно обратиться к врачу
Если месячные уже давно стали частью вашей жизни, а возникающая боль всё также доставляет много хлопот, задумайтесь о визите к специалисту. Он составит вам план лечения, выпишет необходимые препараты.
Не откладывайте поход к врачу, если у вас:
- увеличилась продолжительность менструации;
- поднялась температура;
- начался озноб;
- кровяные выделения появляются в обычные дни;
- временной интервал между месячными меньше 21 дня.
Если вы понимаете, что на фоне критических дней вам тяжело не только физически, но и эмоционально, не бойтесь обратиться к психологу или к психотерапевту. Даже простой разговор с родными или друзьями поможет немного разгрузиться.
Если менструальная боль ярко выражена и не прекращается в течение длительного времени, стоит показаться гинекологу.
Помните, что в менструации нет ничего сверхъестественного. Кроме того, в эти дни организм женщины обновляется. Много раз отмечалось и то, что женщина во время месячных становится более привлекательной, а кто-то говорит о выделении феромонов, которые притягивают противоположный пол.

Боль внизу живота — самая распространенная жалоба в гинекологической практике. Этот симптом очень не специфичен, так как возникает при многих заболеваниях. Сегодня в аптечке у многих есть нестероидные противовоспалительные средства (НПВС). Выбор широк, и врач и провизор должен сориентировать женщину в возможностях тех или иных препаратов и предостеречь ее, напомнив o важности своевременного визита к врачу, а также ответить на все вопросы.
Жалоба: боль во время менструации
Как начинается:
1) За сутки или в 1-й день менструального цикла. Продолжается на протяжении первых 2-42 часов или в течение всей менструации.
2) Во 2-й половине цикла, пика достигает во время месячных.
3) Во время менструации.
Как болит?
Боль часто схваткообразного характера, но может носить ноющий, дергающий, распирающий характер, может отдавать в прямую кишку.
Сильная, чаще спазматическая боль.
Что еще беспокоит?
1) Раздражительность, депрессия, тошнота, познабливание, головокружения, обмороки, головная боль, отечность (возможна дисменорея).
2) Боль при половом акте, периодические боли при мочеиспускании, дефекации (возможен эндометриоз).
3) Длительные или слишком интенсивные менструальные кровотечения. Иногда кровотечения вне месячных. Возможны увеличение живота в объеме и частые позывы к мочеиспусканию (возможна миома матки).
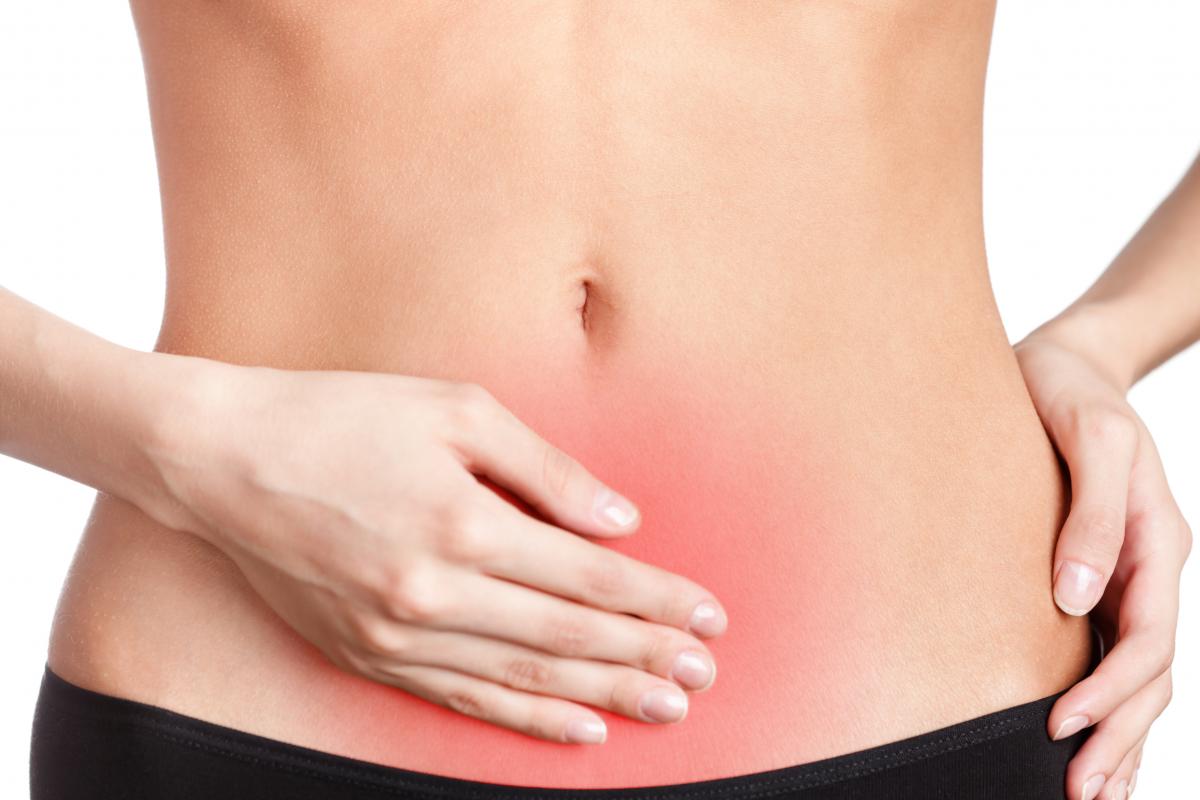
Осторожно: острая боль
Острая интенсивная и/или односторонняя боль внизу живота может указывать на неотложные гинекологические состояния:
-перфорация или разрыв опухолей и опухолевидных образований яичников;
- перекрут анатомических ножек яичника;
- апоплексии яичника;
- внутрибрюшное кровотечение;
- острые гнойные заболевания тазовых органов и др., поэтому консультация врача необходима.
Что может болеть?
Причины боли внизу живота могут быть самыми разными: патологии развития половых органов, гнойно—воспалительные заболевания придатков матки, эндометриоз, заболевания желудочно-кишечного тракта (ЖКТ) и мочевыделительной системы. Одна из самых частых причин периодических болей внизу живота y женщин — дисменорея. Циклическая боль внизу живота может быть обусловлена эндометриозом, синдромом поликистозных яичников, инфекциями, передаваемыми половым путем, и другими серьезными заболеваниями. Такая дисменорея считается вторичной, и лечение вызвавшего ее заболевания, как правило, ведет к полному выздоровлению. Первичная дисменорея характеризуется появлением циклических болей в нижних отделах живота за несколько часов до менструации и в первые дни менструального цикла в отсутствие какой—либо патологии со стороны органов малого таза. Наиболее часто первичная дисменорея встречается y молодых женщин.
Боль при дисменорее:
- Достигает максимальной интенсивности на пике кровотечения.
- Может быть острой, схваткообразной, распирающей или тупой.
- Чаще всего она локализуется по средней линии в надлобковой области, но может и не быть четко локализованной.
- Может иррадиировать в поясничную область, прямую кишку или бедро.

A может, стоит перетерпеть боль?
Многоплановое влияние болевого синдрома на человеческий организм обусловливает его самостоятельное клиническое значение. Боль не только определяет тяжесть страданий и социальную дезадаптацию пациента, но и чревата более серьезными последствиями, например нарушением нормальной функции органов, прежде всего сердечно—сосудистой системы. Терпеть боль не рекомендуется.
Какое лекарство поможет?
Первым этапом рациональной анальгетической терапии являются устранение воздействия повреждающего фактора (если это возможно), a также подавление локальной реакции организма на повреждение. Для этих целей используются препараты, блокирующие синтез медиаторов боли и воспаления. Основные медиаторы воспаления — простагландины (ПГ) —активно синтезируются в области повреждения при участии фермента циклооксигеназы (ЦОГ). Важно, что причины повреждения (травма, хирургическое вмешательство, воспаление, отек или ишемия ткани, стойкий спазм поперечно-полосатой или гладкой мускулатуры и др.) не имеют значения, поэтому использование препаратов, блокирующих ЦОГ и подавляющих синтез провоспалительных ПГ, поможет при любой соматической или висцеральной боли. Таким действием обладают хорошо известные НПВП.
В случае дисменореи одним из главных патогенетических механизмов является высокий уровень ПГ. Увеличение их соотношения в менструальном эндометрии приводит к сокращению мышечных элементов матки. ПГ секретируются практически во всех тканях половых органов: эндометрии, миометрии, эндотелии сосудов матки, трубы и т.д. Повышение их уровня приводит к усилению сократительной способности матки, на фоне чего возникают спазм сосудов, локальная ишемия, которая проявляется болевым синдромом. Более того, выявляемый при дисменорее высокий уровень ПГ вызывает ишемию других органов и тканей, что реализуется в такие симптомы дисменореи, как головные боли, головокружение, слабость и т.д. В лечении первичной дисменореи именно НПВП являются одними из препаратов выбора.
Что лучше, НПВС или спазмолитики?
Высказываемое ранее предположение о сравнимой эффективности спазмолитиков и НПВС в лечении первичной дисменореи не нашло экспериментальных подтверждений. В частности, спазмолитики уступали НПВП по скорости купирования боли. В настоящее время спазмолитики не включены в международные стандарты лечения первичной дисменореи. Таким образом, НПВП признаны наиболее эффективными препаратами в лечении данной патологии. Среди широко применяемых при дисменорее препаратов наиболее распространены НПВС с коротким сроком полувыведения (декскетопрофен, кетопрофен, нимесупид, диклофенак, ибупрофен, индометацин и др.).

Какие НПВС самые эффективные?
Идеального НПВС не существует, поэтому необходим индивидуальный подход в каждой конкретной клинической ситуации. В среднем терапевтический эффект разных НПВС одинаков при соответствующем режиме дозирования. Однако в некоторых исследованиях отмечена существенная разница в индивидуальном ответе между отдельными больными. Таким образом, нельзя предсказать, какой именно из НПВС будет максимально эффективен у конкретной пациентки. НПВС выпускаются в разных лекарственных формах (таблетки, суппозитории, инъекции), что позволяет подобрать форму, наиболее подходящую к конкретной клинической ситуации.
Как принимать НПВС при дисменорее?
При дисменорее прием НПВС необходимо начать еще до появления симптомов или при первых проявлениях (в первые 48-72 ч) в связи с максимальным выделением ПГ в первые 48 ч. Кратковременный прием НПВС при дисменорее практически не дает побочных эффектов или они выражены незначительно. Раздражение слизистой оболочки ЖКТ легко предотвратить, принимая НПВП после еды или молока.
Важно!
Не следует принимать НПВС пациентам:
- с эрозивно-язвенным поражениями ЖКТ, особенно в стадии обострения;
- с выраженными нарушениями функции печени и почек;
- при цитопениях;
- при индивидуальной непереносимости;
- при беременности.
Основные правила использования НПВС:
- применение минимальной эффективности дозы в течение максимально короткого промежутка времени, необходимого для достижения поставленной терапевтической цели.
- если в течение 3 дней применения нет эффекта, необходима консультация врача. Бесконтрольное и длительное применение НПВС недопустимо.

Первую помощь при дисменоррее окажет так называемый «золотой стандарт» НПВС – ибупрофен, причём его капсулированная форма – ИБУПРОФЕН КАПС .
Почему в капсулах? Ответ прост.
ИБУПРОФЕН КАПС – это «второе современное поколение» ибупрофена в капсулах 200 мг с началом лечебного эффекта уже через 15 минут. Преимуществом препарата ИБУПРОФЕНА КАПС является быстрое начало действия. А нам и необходимо, быстро устранить боль. Кроме того, капсулы скрывают неприятный вкус, обеспечивают точность дозирования.
При приеме внутрь ИБУПРОФЕН КАПС , производства Минскинтеркапс , быстро распадается и растворяется с достижением максимального терапевтического эффекта уже через 45-60 минут.
Ещё критерием, опираясь на который, назначают ИБУПРОФЕН КАПС - наличие ряда клинических исследований в Беларуси и России, где препарат ИБУПРОФЕН КАПС подтвердил свою биологическую эквивалентность оригинальному препарату Нурофен ультракап.
Взрослые и дети старше 12 лет могут принимать « Ибупрофен КАПС » для купирования боли по 1 или 2 капсулы до трех раз в день , соблюдая интервал между приемами минимум четыре часа.
ИБУПРОФЕН КАПС – это современная форма ибупрофена ультрабыстрого действия.
Менструация или месячные - это кровянистые выделения из влагалища. Начало месячных - это начало менструального цикла.
Выделение крови в норме длится до 7 дней. При этом только 2-3 дня месячные должны быть обильными. Затем интенсивность снижается, и в последние дни остаются незначительные “мажущие” выделения. Если ваши месячные идут дольше, чем 7 дней, обязательно сходите к врачу.
В норме длительность цикла - от 21 до 30 дней. Но тут многое зависит от индивидуальных особенностей человека, поэтому может быть и дольше. Если каждый месяц цикл длится одинаковое количество дней, и женщина прекрасно себя чувствует, это тоже может быть нормой. В моей практике встречались женщины, у которых цикл длился 45 дней. И это тоже был нормальный цикл, это были здоровые женщины. Конечно, такой цикл встречается редко, поэтому мы проверили все возможные риски.
Марина Анатольевна Куприенко,
врач-гинеколог Медицинского центра А.Г. Гриценко
2. Как устроен менструальный цикл?
За цикл месячных отвечают половые гормоны — в основном, прогестерон и эстрогены. Все процессы зависят от концентрации этих гормонов - больше их или меньше в определенную фазу цикла.
Уровень гормонов сильно зависит от внешнего воздействия - неожиданных физических нагрузок или стресса. Поэтому нормально, если не приходят месячные, хотя уже должны бы. Нормой принято считать отклонение до 7 дней в ту или другую сторону.
Марина Анатольевна Куприенко,
врач-гинеколог Медицинского центра А.Г. Гриценко

3. В каком возрасте месячные "приходят", а в каком "уходят"?
Многое зависит от наследственных особенностей девочки, ее здоровья и даже от региона проживания. Месячные могут появиться с 11 до 15 лет. Сначала выделения будут нерегулярными. Они могут идти разное количество дней, и крови будет выделяться только больше, то меньше. Постепенно, в течение года, менструальный цикл становится регулярным, формируется индивидуальная продолжительность цикла и объем выделений. Примерно в 50-55 лет репродуктивный период завершается. Постепенно выделения становятся нерегулярными и в итоге прекращаются.
4. Откуда берется кровь
Каждый цикл матка готовится к беременности. Она наращивает новый слой слизистой оболочки, и эта оболочка должна принять оплодотворенное яйцо. Обычно один раз за цикл в нашем организме созревает одна яйцеклетка. Происходит это в одном из двух яичников. Яйцеклетка “выходит” из яичника и по фаллопиевой трубе спускается в матку. Путешествие это длится недолго - в среднем 24 часа. Пока она совершает свой путь, ее можно оплодотворить. Если оплодотворение не произошло, матке приходится избавляться от лишнего слоя эндометрия. Клетки начинают отслаиваться и обнажают сосуды, поэтому идет кровь.

5. Сколько крови должно быть во время месячных?
Как правило, это не больше 100 мл в общей сложности. У всех женщин количество крови разное, потому что за цикл нарастает разная толщина нового эндометрия. У кого-то совсем немного, а у кого-то слой потолще, поэтому и выделений больше.
Я знаю примеры, когда женщине во время месячных хватает тонких ежедневных прокладок. В то же время другим приходится, например, ставить тампоны и страховаться еще и прокладками, настолько обильные бывают выделения. И все это - варианты нормы. Насторожиться нужно тогда, когда обильные выделения длятся больше, чем 2-3 дня. Или приходится менять тампоны или прокладки слишком часто, например, раз в час, а раньше такого с вами не случалось.
Марина Анатольевна Куприенко,
врач-гинеколог Медицинского центра А.Г. Гриценко
Слишком большая потеря крови во время месячных может стать причиной анемии или скрытого дефицита железа. И бороться с этим придется уже с помощью препаратов, которые должен назначить врач после анализов.
6. Могут ли выделяться сгустки, и что это такое?
Сгустки — это та самая оболочка, которую матка наращивала во время цикла, чтобы принять яйцеклетку. Эта оболочка выходит вместе с кровью. Если каждый раз сгустки небольшие, переживать не стоит. Если они стали значительно больше, нужно рассказать об этом гинекологу. Возможно, придется пройти лечение. Такие выделения бывают при кистах, полипах или миоме матки.
7. Что такое нарушение цикла?
- месячные приходят нерегулярно. Отклонения по срокам происходят постоянно или составляют больше недели.
- слишком обильные выделения, сопровождающиеся сильной болью. задержка месячных, длящаяся более одного цикла.
- полное прекращение менструации без наступления беременности
- кровянистые выделения между месячными.
8. Должен ли болеть живот
Менструация — это обычное состояние для женщины, поэтому ее наступление не должно нарушать ваши планы. В первый день может тянуть живот, побаливать поясница, но вы все равно должны оставаться “в строю”
Если боль терпимая, легко переносимая, то это нормально. Например, выпила женщина таблетку - и все прошло, значит, переживать не нужно. При тянущих болях во время месячных лучше принимать нестероидные противоспалительные препараты или спазмолитики. А вот сильные боли, которые не снимаются полностью приемом таблетки - это уже не норма. Нужно показаться врачу.
Марина Анатольевна Куприенко,
врач-гинеколог Медицинского центра А.Г. Гриценко
Также нужно идти к врачу, если во время месячных вы чувствуете сильную слабость, усталость или головокружение.
9. Можно ли почувствовать скорое наступление месячных?
Из-за гормональных изменений во время цикла женщина может чувствовать себя разбитой, может побаливать грудь или даже гениталии. Настроение быстро портится и может появиться раздражительность. Такое состояние называют Предменструальным синдромом - ПМС. Стоить отметить, что, по разным исследованиям, не все женщины подвержены ПМС, а только одна из десяти. Остальным повезло оставаться в хорошем настроении весь цикл.
10. Как долго можно носить один тампон?
Вообще тампон нужно менять по мере наполнения. Как правило, это 3-4 часа. В дни, когда месячные уже не такие обильные, менять тампон можно и реже. Но лучше не оставлять его дольше, чем на 8 часов.
И всегда нужно помнить, что ваше тело должно быть чистым, иначе возникает риск токсического шока от использования тампонов. Его вызывают бактерии, которые обычно живут на коже. Если они попадают во влагалище, то стремительно размножаются, выделяя токсины. Женщина вдруг начинает плохо себя чувствовать - как при ОРВи, и даже известны случаи летального исхода.
11. Могут ли идти месячные при беременности?
Нет, это миф. Если кровь выделяется в привычном объеме с привычными признаками менструации, то вы не беременны. Но иногда на ранних сроках все-таки бывают небольшие мажущие выделения. Но они совсем другие, и перепутать их с нормальными месячными невозможно. Среди причин таких мажущих выделений может быть развитие инфекции, поэтому в такой ситуации обязательно покажитесь врачу.
12. Можно ли во время месячных заниматься спортом?
Если вы хорошо себя чувствуете, спортом заниматься можно. Физические упражнения даже способны снизить боль от спазмов матки. Да и в целом регулярные физические упражнения - это профилактика болей во время менструации, особенно, если вы не забываете делать упражнения на растяжку.
13. Правда ли, что во время месячных женщина чувствительнее к боли?
Есть небольшая взаимосвязь между фазой цикла и восприимчивостью к боли. За неделю до месячных боль чувствуется острее. Поэтому депиляция или лечение у стоматолога покажутся более неприятными. Все болезненные процедуры лучше оставить примерно на 5-10 дни цикла, когда женщина менее чувствительна к боли.
14. Можно ли сдавать анализы во время месячных?
Лучше подождать с анализом крови и мочи до конца месячных. К примеру, уровень холестерина в эти дни выше, чем обычно. А уровень гемоглобина - ниже. Если вы принимаете обезболивающие препараты, это тоже может отразиться на результатах анализов.
В любом случае, проконсультируйтесь лучше с врачом, который вам выписал направления на анализы, потому в некоторых случаях необходимо получить результаты оперативно, и промедление даже в несколько дней не допускается. Врач может расшифровать результаты, учитывая вашу фазу цикла.
15. Можно ли забеременеть во время месячных?
Да, можно. Женщина может забеременеть в те дни, когда в ее организме созревает яйцеклетка. Как правило, это 10-14-й день цикла. Но даже у здоровой женщины с регулярным циклом, это окно фертильности, т.е. способности к зачатию, может плавать в ту или иную сторону на несколько дней. А если учесть, что сперматозоиды, добравшиеся до матки, могут жить еще несколько дней и ждать яйцеклетку, то вероятность забеременеть уже не кажется маленькой. Так что, если беременность не входит в ваши планы, нужно всегда использовать средства контрацепции.
16. Возможен ли секс во время месячных?
Теоретически, да. Но нужно понимать, что во время месячных создаются условия для занесения и размножения инфекций во влагалище, поэтому - только в презервативе и после душа. Вам стоит соотнести риски с возможным получением удовольствия. А удовольствие действительно может оказаться под вопросом, учитывая, что вы с партнером оба измажетесь в крови.
В то же время можно отказаться от традиционного секса и предпочесть анальный. Конечно, если вы его практиковали и ранее, до месячных. Считается даже, что такой секс немного снижает болевые ощущения в матке. В этом случае тоже необходимо использовать презерватив и следить за гигиеной.
Читайте также:
- Нужно ли указывать материнский капитал в справке о доходах госслужащего
- Что написать в о себе в резюме пример продавец
- Может ли управляющая компания работать без договора с собственником
- Каким документом оформляются суточные в авансовом отчете
- Можно ли принять главного бухгалтера по срочному трудовому договору

