Корь в пенсионном возрасте
Большинство из нас, будучи привитыми «чем надо» в советском детстве, уверены: теперь все в порядке, во взрослой жизни о вакцинировании можно больше не заботиться. Разве что задумываемся о прививках от гриппа, когда грянет очередная эпидемия.
«На самом деле есть система ревакцинации, поскольку против некоторых инфекций иммунитет вырабатывается далеко не на всю жизнь, - предупреждает врач-педиатр, вакцинолог, главврач одного из медицинских центров Москвы Евгений Тимаков. - А некоторые важные прививки появились относительно недавно, и многие из нас просто не успели получить их в детстве. Наконец, есть вакцины, про которые люди и вовсе не задумываются, «пока жареный петух не клюнет».
Вместе с экспертом мы составили список прививок, которые важно сделать взрослым, чтобы уберечься от опаснейших инфекций. А также - не заразить этими болезнями своих детей.
1. ПРОТИВ КОРИ
- За последние годы было несколько тяжелейших вспышек этой болезни среди взрослых, с летальными исходами, попаданием людей в реанимацию, серьезными осложнениями, - рассказывает доктор Тимаков. - Раньше, когда в Советском Союзе существовала обязательная ревакцинация, такие случаи массовых заражений были практически исключены.
По правилам (российский Национальный календарь профилактических прививок, НКПП) повторная прививка от кори делается в следующих случаях:
- взрослым до 35 лет, привитым однократно, либо не привитым в детстве;
- взрослым от 36 до 55 лет, если они входят в группы риска: работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной и социальной сферы.
На заметку
Во всех этих случаях прививки делаются бесплатно в районных поликлиниках. С собой нужно иметь паспорт и полис обязательного медицинского страхования.
2. ПРОТИВ ДИФТЕРИИ
Если вы думаете, что эта опасная инфекция, поражающая органы дыхания, осталась где-то в прошлом, в сказках про доктора Айболита и т.п., то глубоко заблуждаетесь.
«Иммунитета от прививки против дифтерии, сделанной в детстве, хватает не более чем на 10 лет, - предупреждает Евгений Тимаков. - В последние годы начался подъем заболеваемости среди взрослых, и, что еще опаснее, они заражают непривитых детей, которые переносят болезнь крайне тяжело».
Национальный календарь профилактических прививок предусматривает: ревакцинацию против дифтерии взрослым нужно проводить каждые 10 лет. Прививка делается бесплатно в районных поликлиниках, с собой берем паспорт и полис ОМС.
3. ПРОТИВ СТОЛБНЯКА
Это тот самый случай, когда взрослые привыкли делать прививку после клевания жареного петуха: получив какую-либо травму с попаданием в рану грязи, земли и т.п. Столбняк - тяжелейшая инфекция, нередко заканчивается летальным исходом либо опасными осложнениями, включая паралич, напоминает наш эксперт. Между тем от травматизма не застрахован никто, во время дачных работ с землей вы все время под такой угрозой! Так почему бы не делать прививку как положено, в плановом порядке, «не дожидаясь перитонита» - чтобы не переживать, удастся ли срочно найти прививочный пункт после какой-либо травмы в незнакомом месте.
По Национальному календарю профилактических прививок ревакцинацию от столбняка, как и от дифтерии, нужно проводить взрослым каждые 10 лет. Прививки делаются бесплатно при тех же условиях: в районных поликлиниках по паспорту и полису ОМС.
4. ПРОТИВ ВИРУСНОГО ГЕПАТИТА В
По оценкам специалистов в России около 3 млн человек заражены этой опасной инфекцией, разрушающей печень. У каждого пятого больного развивается цирроз, у каждого десятого - рак печени. Увы, по прогнозам, заболеваемость будет расти. Риск заразиться вирусным гепатитом В очень высок при незащищенных половых контактах; при пирсинге, татуаже, маникюре, педикюре, если косметологические салоны игнорируют правила санобработки инструментов. К сожалению, рискуют и пациенты стоматологов - часть дорогостоящего оборудования, которое положено менять после каждого клиента, на практике порой просто дезинфицируется. Этого недостаточно, вирус может сохраняться, заражая других людей, рассказал « КП » руководитель Референс-центра по мониторингу за вирусными гепатитами Роспотребнадзора, кандидат медицинских наук Владимир Чуланов.
С 1996 года в российский Национальный календарь профилактических прививок введена вакцинация против вирусного гепатита В. С тех пор прививают малышей, и также предусматривается вакцинация для взрослых в возрасте до 55 лет. В этих случаях прививка делается в районных поликлиниках бесплатно. Для взрослых более старшего возраста, ведущих активный образ жизни, связанный с рисками (см. выше), бесплатная вакцинация в рамках НКПП на сегодня не предусмотрена. При желании можно сделать прививку платно как в государственных, так и в частных клиниках. Средняя цена - от 500 до 1200 руб. в зависимости от региона и медицинской организации.
Работает ли вакцина
В Интернете можно найти мнения скептиков, сомневающихся в том, что прививки от гепатита В действительно работают и защищают от болезни. Прокомментировать такие опасения мы попросили врача-консультанта Центра молекулярной диагностики ЦНИИ эпидемиологии Роспотребнадзора Михаила Лебедева.
- По данным Всемирной организации здравоохраненияэффективность прививки от гепатита В, то есть способность вакцины предотвращать развитие хронической инфекции, составляет 95%, - поясняет эксперт. - Особенно важно, что прививка защищает от опасных осложнений инфекции - цирроза и первичного рака печени. Поэтому вакцину против гепатита В даже называют первой противораковой вакциной. Считается, что защита сохраняется как минимум в течение 20 лет после прививки, но, вполне вероятно, - и всю жизнь.
В России вакцинация пока значительно не сказалась на числе случаев хронического гепатита B у взрослых, что позволяет несведущим людям говорить о неэффективности прививки. Однако на самом деле распространенность инфекции объясняется большим числом заразившихся до начала вакцинации, которых выявляют спустя многие годы в результате случайных обследований. В то же время, если взять статистику у детей, то здесь эффективность прививок видна очень хорошо: показатель заболеваемости вирусным гепатитом В в 2015 году по стране составил менее 0,1 случая на 100 тысяч детей, снизившись по сравнению с 2005 годом в 5 раз.
5. ПРОТИВ ГРИППА
Эпидемиологи прогнозируют, что в этом году, как и раньше, рост заболеваемости простудами и гриппом начнется со второй половины сентября. Главный вклад внесут дети - школьники и детсадовцы, а вслед за ними пойдут болеть родители.
«Прививки нужно делать, пока у вас в офисе или дома нет кашляющих-чихающих коллег и домочадцев», - считает врач Евгений Тимаков. Традиционно государственная прививочная кампания против сезонного гриппа стартует в конце августа - начале сентября. Как сообщили «КП» в Роспотребнадзоре, на сезон 2016 - 2017 гг. в соответствии с рекомендациями Всемирной организации здравоохранения для стран северного полушария в вакцины заложены такие штаммы вируса гриппа:
- вирус типа А « Калифорния » (H1N1) - этот штамм преобладал во время эпидсезона в конце 2015 - начале 2016 года и, судя по всему, сохранит свою силу, предполагают специалисты;
- вирус типа А « Гонконг » (H3N2);
- вирус типа В « Брисбен »;
- вирус типа В « Пхукет ».
Эксперты не ожидают от этих разновидностей каких-либо сюрпризов и особо тяжелых вспышек гриппа будущей осенью-зимой. Однако оговариваются, что могут возникнуть и непредсказуемые обстоятельства - свою лепту вносит погода, простудные заболевания, ослабляющие организм, массовые события с большими скоплениями людей и т.д. Поэтому эпидемиологи рекомендуют не пренебрегать прививками.
ВАЖНО
По Национальному календарю профилактических прививок бесплатная вакцинация от гриппа полагается:
- детям с 6 месяцев;
- ученикам 1 - 11 классов;
- гражданам старше 60 лет;
- беременным женщинам;
- лицам с хроническими заболеваниями, в том числе с заболеваниями легких, сердечно-сосудистыми болезнями, метаболическими нарушениями и ожирением;
- учащимся профессиональных образовательных организаций и образовательных организаций высшего образования;
- работникам медицинских и образовательных организаций, транспорта, коммунальной сферы;
- лицам, подлежащим призыву на военную службу.
Кроме того, в регионах местные власти могут выделять средства на бесплатную вакцинацию против гриппа и для других групп граждан (уточняйте в районных поликлиниках). В Москве , например, как предполагается, на прививки от гриппа за счет государства смогут рассчитывать работающие жители столицы.
Можно ли заболеть гриппом после прививки
- Давайте расставим точки над i: от самой прививки человек не заболевает, даже в легкой форме, поскольку сейчас, как правило, используются неживые вакцины от гриппа, - поясняет врач, вакцинолог Евгений Тимаков. - Однако оборотная сторона медали - таких вакцин - в том, что они не дают 100%-иммунитета (хотя, переносятся организмом гораздо легче, чем живые вакцины). Поэтому есть вероятность, что привитый человек, столкнувшись с вирусом гриппа, все-таки заболеет. Однако болезнь в этом случае будет протекать несравненно легче, чем при отсутствии прививки, и практически полностью исключается риск тяжелых осложнений, которыми опасен грипп (кроме случаев, когда люди изначально страдают тяжелыми хроническими заболеваниями вроде ВИЧ ).
Корь является крайне заразной тяжелой болезнью вирусной природы. Несмотря на то, что корь считается детской инфекцией, она поражает людей всех возрастов, не имеющих иммунитета против кори (не были привиты или не болели корью ранее). Тяжелые формы кори у взрослых встречается чаще, чем у детей.
Корь (лат.Morbilli) - это острое инфекционное заболевание с высоким уровнем восприимчивости (индекс контагиозности приближается к 100%), характеризуется повышением температуры тела, воспалением слизистых оболочек полости рта и верхних дыхательных путей, конъюнктивитом, характерной пятнисто-папулезной сыпью кожных покровов и общей интоксикацией. Передается болезнь воздушно - капельным путем.
Корь у взрослых имеет три периода клинических проявлений.

Первый период (катаральный) начинается остро и характеризуется острым недомоганием, головной болью, потерей аппетита, бессонницей. Температура тела достигает 39 -40 0 С, развивается сухой кашель и насморк. Появляется конъюнктивит со светобоязнью, отечность век и гнойное отделяемое из глаз. Лихорадка длится 3 -5 дней. Далее самочувствие может улучшиться. Но через один день состояние снова ухудшается, температура тела вновь повышается. В это время на слизистой оболочке щек появляются белые пятна, окруженные каймой (пятна Филатова - Коплика).
Второй период - это период высыпаний. Длится он 3 дня. Характеризуется многочисленной пятнисто-папулезной сыпью, имеющей тенденцию к слиянию. Сначала сыпь появляется за ушами и на волосистой части головы, далее появляется на лице, шее и груди. Постепенно сыпь покрывает все туловище, руки и переходит на нижние конечности. В этот период усиливаются насморк, кашель и слезотечение.
Через 3 - 4 дня наступает Третий период - период реконвалесценции (период пигментации). В этот период отмечается постепенное улучшение общего состояния.
- Слепота;
- Коревой энцефалит (приводящий к отеку головного мозга), происходит в 1 из 1000 случаев;
- Менингиты, менингоэнцефалиты и полиневриты;
- Ларингит и ларинготрахеит, приводящие к развитию ложного крупа у детей;
- Пневмония;
- Корь может активизировать течение туберкулеза;
- Отит;
- Корь у беременных женщин ведет к потере плода.
Также в группу риска входят работники медицинских учреждений и образовательных организаций, работники торговли, мигранты, кочующие группы населения и др.
Главным принципом профилактики кори является вакцинация.
В Российской Федерации применяются вакцины, зарегистрированные на территории страны, которые по своим характеристикам соответствуют всем требованиям ВОЗ. Вакцинация проводится в плановом порядке, в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов и предусматривает плановую вакцинацию всего населения в возрасте до 35 лет и взрослого населения от 36 до 55 лет из отдельных групп риска (ранее не привитых и не болевших корью).
Детям прививка делается в возрасте 1 года и в 6 лет. Если вакцинация не была проведена вовремя или отсутствуют сведения о прививках против кори, то она проводится взрослым так же в 2 этапа с промежутком в 3 месяца. Взрослые, привитые однократно, должны быть привиты второй раз.
После двух введений вакцины иммунитет формируется в 95% случаев.
Вакцинация живой вакциной противопоказана беременным женщинам, лицам с иммунодефицитными состояниями, в период острых и при обострении хронических заболеваний, при тяжелых аллергических реакциях на компоненты вакцины, сильных реакциях на предыдущие введения вакцины.
При возникновении очага инфекции все люди, находившиеся в контакте с источником инфекции, находятся под медицинским наблюдением. Лицам, находившимся в контакте с больным (не привитые, не болевшие корью, не имеющие сведения о прививках, однократно привитые), проводится экстренная иммунизация по эпидемическим показаниям в течение первых 72 часов с момента выявления больного. Детям, не привитым против кори, не достигшим прививочного возраста, а также лицам с противопоказаниям к вакцинации, вводится иммуноглобулин человека нормальный не позднее 5-го дня от момента контакта.
В некоторых случаях, после введения вакцины или человеческого иммуноглобулина, возникает митигированная корь - такая форма заболевания, которая протекает более легко, характеризуется отсутствием ряда симптомов, слабой интоксикацией.
При легких формах ОРВИ и кишечных инфекций вакцинацию можно проводить после нормализации температуры. Аллергические заболевания не являются противопоказанием к вакцинации, корь у аллергиков может протекать в тяжелой форме.
Прививку от кори Вы можете сделать в прививочном кабинете районной поликлиники по направлению своего участкового врача. В рамках плановой вакцинации - бесплатно.
ОГРАДИТЬ СЕБЯ ОТ ЭТОГО СЕРЬЕЗНОГО ЗАБОЛЕВАНИЯ МОЖНО В ЛЮБОМ ВОЗРАСТЕ! СДЕЛАЙТЕ ПРИВИВКУ ВОВРЕМЯ!




Корь относят к группе респираторных инфекций, вызываемых вирусом. Хотя эту инфекцию принято считать «детской», это совершенно не значит, что ею нельзя заболеть во взрослом возрасте. Более того, заражение корью у взрослых зачастую протекает крайне тяжело, и поэтому для создания стойкого защитного иммунитета, рекомендуются прививки от кори для взрослых. Их проводят как планово, согласно Национальному календарю, так и экстренно, при высоком риске контакта с зараженными людьми.
Если человек в детстве не переболел корью, значит, у него нет устойчивого против инфекционного иммунитета к этой болезни. Поэтому, контакт с опасным вирусом может грозить развитием тяжелой болезни. С этой целью от кори прививают не только детей, но и взрослых. Им прививки против кори ставят по плану, утвержденному в Национальном календаре вакцинации, либо по экстренным показаниям, если возникают вспышки инфекции, и важно защитить не болевших ранее граждан от опасной инфекции. Нередко одновременно с корью, людей прививают от краснухи и паротита, еще двух вирусных инфекций, которые могут быть опасны и для детей, и для взрослых.
Что такое корь
Кому из взрослых и когда необходимо делать прививки от кори
Врачи отмечают, что взрослые заболевают корью несколько реже детей, но переносят инфекцию достаточно тяжело, нередко с осложнениями. Поэтому в рамках Нацкаленаря для взрослых утверждены прививки от кори, но разница с детьми заключается в сроках вакцинации и применяемых схемах.
Согласно этому документу, всем гражданам РФ до 35-лентнего возраста положена бесплатная прививка от кори. Но ее делают при одном условии – ранее (во взрослом возрасте) вакцинации не проводилось и человек не переболел корью в период детства.
Также показана бесплатная прививка от кори в ситуациях, когда пациент любого возраста контактировал с зараженным корью человеком (или риск такого контакта очень велик), но сам ранее не болел и не ставил прививок. Это будет иммунизация из двух прививок с промежутком в три месяца.
В среднем, защиты от одной вакцинации хватает на период 10 - 12 лет, ограничения по возрасту в отношении введения противокоревой вакцины не имеется, но после 35 лет она уже будет добровольной, а значит, не оплачивается из фонда ОМС и делается в частных медцентрах. Если возникает угроза вспышки кори в регионах, людям после 35 лет прививки также поставят бесплатно. Ревакцинируют взрослых от кори каждые 10 лет.
Особенно рекомендована противокоревая вакцина определенным группам населения:
Всем женщинам, которые ранее не болели корью, и планируют в скором времени малыша. Заболевание корью в период вынашивания ребенка очень опасно, поэтому стоит заранее себя защитить. Но важно, чтобы от момента прививки до зачатия прошло не менее 3-х месяцев.
Людям, которые много путешествуют и посещают страны, где часто встречается корь. На сегодняшний день опасны Италия, Турция, Испания, Тайланд, Сингапур и некоторые другие страны. Прививку стоит сделать как минимум за 1 - 3 месяца до отъезда.
Всем людям от 1957 года рождения, если они не болели корью или давно прививались от нее (более 10 лет назад). Им стоит сделать хотя бы одну дозу прививки.
Людям от 15 до 35 лет, которые никогда ранее не получали прививки и не переболели корью, если это группа риска по заражению (медики, военные, студенты, учителя).
Если человек контактировал с больным корью в течение 3 суток можно провести экстренную вакцинацию. Это поможет защитить от инфекции, но затем нужно повторить инъекцию через 3 месяца.
В связи с повышением заболеваемости корью среди взрослых Минздрав РФ рассматривает возможность продления в календаре вакцинации сроков прививки до 55 лет.
За последние годы в разных регионах РФ регистрируются эпизоды вспышек кори. Заболевают не только дети, но взрослые люди. Это связано с тем, что в 90-х годах родители отказывались прививать детей. А у тех, кто прививался, иммунитет ослаб. Заразиться инфекцией легко, а лечить трудно. Поэтому каждому человеку нелишне знать, что такое корь. Симптомы у взрослых протекают тяжелее, чем у детей.
Давайте узнаем особенности и последствия кори у взрослых. Как обезопасить себя и свою семью от инфекции? Нужна ли прививка от кори взрослым? Ниже ответы на все вопросы.
Корь – что это за болезнь
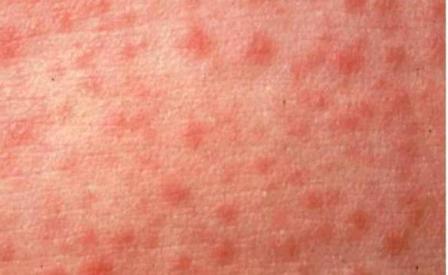
Корь – это легко передающееся инфекционное заболевание, причина которого вирус, содержащий РНК (семейства парамиксовирусов). Инкубационный период инфекции продолжается от 7 до 10 дней. В это время человек не чувствует ухудшения самочувствия. Но при этом он становится заразным уже в конце первой недели, а также во время высыпаний.
Источник болезни – больной человек. Инфекция передаётся воздушно-капельным путём при разговоре, чихании или кашле. Вирус попадает в дыхательные пути с частицами слизи от больного человека. На месте внедрения он вызывает симптомы воспаления. Одновременно он проникает в сосудистое русло и циркулирует по организму. После перенесённого заболевания у человека формируется устойчивый иммунитет.
Стадии кори
В клинической картине заболевания различают 4 стадии:
- Инкубационный период 7–10 дней.
- Катаральный период 2–7 дней.
- Стадия высыпаний 3 дня.
- Период пигментации 4–5 дней.
Период реконвалесценция затягивается на 2–3 недели. У пациентов сохраняется слабость и вялость, отсутствие аппетита.
Симптомы коревой инфекции у взрослых людей

Симптомы болезни у детей и взрослых схожи. В инкубационном периоде человек не чувствует ухудшения состояния. Но в конце первой недели он способен инфицировать семью и окружающих людей. После инкубационного периода появляются признаки заболевания.
Катаральная стадия
Первые признаки кори у взрослых заметны уже в катаральном периоде. Болезнь начинается с общего ухудшения самочувствия.
Следом за ним развиваются катаральные симптомы:
- головная боль;
- повышение температуры до 40.0 °C;
- конъюнктивит;
- резкая светобоязнь;
- слезотечение;
- насморк с гнойно-слизистыми выделениями;
- увеличение лимфатических узлов.
На 4-й день заболевания температура снижается, но через день вновь поднимается. Это связано с появлением высыпания во рту.
Важно! На 2-3 день катарального периода выявляется специфический симптом – пятна Филатова — Бельского — Коплика. Это мелкая серовато-беловатая сыпь с красной окантовкой. Она появляется на внутренней поверхности щёк напротив верхних коренных зубов, а также дёсен и губ. По этому признаку корь распознают до появления высыпаний на коже.
Стадия высыпаний
Через 5 дней от начала инфекции манифестируют кожные симптомы болезни. Мелкая розоватого цвета сыпь появляется поэтапно. Сначала – на коже лица в области переносицы и позади ушных раковин, затем распространяется по всему лицу. На 2-й день сыпь покрывает туловище и верхние конечности. На 3-й день высыпания опускаются на нижние конечности. Стадия сыпи характеризуется усилением слезотечения, насморка и головной боли.
Важно! В течение периода высыпаний больной опасен для окружающих. Через 3–4 дня стадия высыпания завершается.
Стадия пигментации
Этот период характеризуется спадом симптомов. Общее состояние улучшается. Для этой стадии характерно потемнение сыпи. Она принимает коричневато-синюшный цвет. Потемнение начинается с головы, а на следующий день переходит на туловище и руки. Ещё через день темнеют пятна на ногах. Период пигментации продолжается 7–10 дней.
Особенности течения кори у взрослых

Корь очень контагиозная инфекция. Болеют привитые и непривитые взрослые. Причём в 70% случаев заражения приходится на привитых людей.
Контингент взрослых, подвергающихся риску заражения:
- Студенты.
- Военнослужащие.
- Школьники.
- Люди с ослабленным иммунитетом.
- Особенно опасна корь для беременных женщин. Инфицирование может привести к преждевременным родам или выкидышу.
Детей от кори лечат на дому. Гораздо тяжелее протекает корь у взрослых. Симптомы и особенности инфекции:
- повышение температуры до 40.0–41.0 °C;
- головные боли с общим тяжёлым состоянием;
- высыпания по всему телу;
- затянутый период выздоровления.
Осложнение кори у взрослых происходит при ослабленном иммунитете. При этом в процесс вовлекаются органы всех систем:
- бронхит;
- отит;
- миокардит;
- пневмония;
- гепатит;
- синусит;
- менингоэнцефалит
- пиелонефрит.
Вирус, внедряясь в организм, циркулирует с током крови по всему организму. Токсины микроорганизмов резко ослабляют защитные силы человека. Это и приводит к присоединению бактериальной инфекции, которая оседает в наиболее слабых органах.
Как лечат корь

Больного корью, прежде всего, нужно постараться изолировать от семьи с 5 по 10 день заболевания, когда он заразен. В его комнате ежедневно делают влажную уборку с применением дезинфицирующего средства. Несколько раз в день помещение проветривают.
Специфических препаратов от болезни не существует. Лечение кори у взрослых симптоматическое Для этого применяют жаропонижающие средства – Ибупрофен, Парацетамол, Колдрекс. Для устранения симптомов интоксикации назначают обильное питьё морсов из клюквы, брусники, чай шиповника. Хорошо снимает интоксикацию питьё щелочной минеральной воды Боржоми.
Для уменьшения кожного зуда внутрь принимают антигистаминные препараты Эриус, Кларитин, а кожу протирают Делаксином. При конъюнктивите глаза промывают раствором фурациллина, после чего закапывают раствор Левомицетина или Альбуцида.
При катаральных явлениях в горле применяют полоскание настоем ромашки, шалфея. В день несколько раз следует полоскать горло физиологическим раствором или готовыми средствами Аквамарис, Салин, Аквалор. Облегчить отхождение мокроты при кашле могут муколитические препараты Амброксол, Мукалтин, Лазолван. Эффективно разжижает мокроту обильное питьё минеральной воды, которое также снимает интоксикацию.
В случае осложнений принимают антибиотики – пенициллины или цефалоспорины 3–4 поколения (Ципро, Амоксиклав). Важно! Антибиотики назначает только врач. Лечение проводится под его контролем.
На протяжении всего периода заболевания важно соблюдать рекомендации врача. В случае осложнений больного лучше госпитализировать.
Профилактика кори
Пассивная профилактика инфекции осуществляется введением иммуноглобулина. Препарат получают из плазмы доноров. Вводят иммуноглобулин на протяжении 72 часа после контакта с больным корью.
Самая эффективная профилактика кори у взрослых – это прививка. В рамках плановой вакцинации по национальному Календарю прививки делают бесплатно лицам до 35 лет. Для людей старшего возраста вакцинация платная. Но после контакта с больным все люди прививаются бесплатно.
Для иммунизации используют вакцину от кори, краснухи, ветряной оспы и паротита. Вакцинацию проводят в 2 этапа. Интервал между инъекциями 3 месяца. В России используется отечественная моновакцина Рувакс или американская поливакцина Приорикс. Вакцинные штаммы готовят на культуре куриного эмбриона. Поэтому прививка противопоказана людям с аллергией на куриный белок или компоненты вакцины. Прививка от кори защищает человека на 20 лет и более.
Врачам иногда задают вопрос, можно ли заболеть корью после прививки? Да, корь взрослых после прививки может развиться. Однако это может произойти в том случае, если была сделана только одна прививка. По схеме вакцинация против кори включает вторую инъекцию через 3 месяца. Стойкий иммунитет вырабатывается только после второй прививки.
Почему нужна вакцинация взрослых
Прививки взрослым от кори в России необходимы по многим причинам. Во-первых, контагиозность инфекции достигает 100%. Корь передаётся по воздуху. Она может проникнуть в квартиру из форточки, лифты шахта или из подъезда. Во-вторых, высокий риск заражения связан с наплывом мигрантов из неблагополучных стран.
Инфицированный взрослый человек тяжело переносит заболевание. После заражения пациент распространяет инфекцию в семье уже в инкубационном периоде, когда ещё сам не знает о своей болезни. Последствия кори у взрослых – это частое осложнение на жизненно важные органы. Повторное инфицирование переболевшего человека встречается редко. Привитые от кори люди переносят болезнь легко или не болеют вовсе.
Анализируя вышесказанное, выделим главные моменты:
- Корь – это высоко контагиозное заболевание.
- Если дети переносят инфекцию сравнительно легко, то взрослые нередко нуждаются в госпитализации.
- Инфекция у взрослых даёт тяжёлые осложнения вплоть до менингоэнцефалита и миокардита.
- Главная профилактика инфекции – это вакцинация. Она защищает человека на 20 лет и больше.
Людмила Плеханова, врач-терапевт, специально для Mirmam.pro
Полезное видео
Корь – это крайне заразное вирусное заболевание, которое сопровождается повышением температуры тела, сыпью на коже и слизистых оболочках, воспалением дыхательных путей и слизистой глаз.
Заразиться корью может любой человек, если ему не делалась прививка или он раньше не болел корью, но чаще всего ей болеют дети в возрасте от одного до четырех лет. Если вы переболели корью, крайне маловероятно, что вы заболеете ей повторно, потому что ваш организм выработает иммунитет (сопротивляемость) к вирусу.
Первые симптомы появляются обычно через 10 дней после заражения. Корь начинается с симптомов простуды, повышения температуры тела, покраснения глаз. Через несколько дней появляется характерная сыпь.
По данным Роспотребнадзора, в нашей стране сохраняется неблагополучная ситуация по кори. Это связано с частым посещением нашими туристами регионов, где заболеваемость корью достаточно высока: Турция, Индонезия, Таиланд, Китай и др.
В 2013 году случаи кори зарегистрированы в 58 субъектах Российской Федерации, около 45% заболевших – дети, преимущественно, не вакцинированные. Групповые очаги кори зарегистрированы в Астраханоской области, Республике Дагестан. Вспышки кори у непривитых зафиксированы в Рязанской, Ярославской, Тульской, Калужской, Оренбургской, Саратовской, Нижегородской областях, республиках Башкортостан и Адыгея, Ставропольском крае. Крупная вспышка кори с числом пострадавших свыше 90 человек, зарегистрирована в Курской области среди членов религиозной общины, которые отказываются от вакцинации.
Люди, не переболевшие корью и не получившие прививку остаются восприимчивыми к болезни на протяжении всей жизни. Роспотребнадзор рекомендует плановую вакцинацию от кори в сроки, предусмотренные Национальным календарем профилактических прививок. Особенно это актуально для лиц, регулярно выезжающих в неблагополучные по кори страны.
Вирусы кори содержатся в слюне, которая при чиханье и кашле выделяется из дыхательных путей в виде миллионов микроскопических капель. Заразиться корью можно, вдохнув эти капельки, то есть воздушно-капельным путем. Кроме того, вирусы кори могут оседать на поверхности предметов. С грязными руками инфекцию можно легко занести в организм, дотронувшись до носа или рта. Находясь на поверхностях предметов, вирус кори может сохранять жизнеспособность в течение несколько часов.
Попав в организм, вирус размножается на горле и легких, после чего распространяется по всему телу. Больные корью становятся заразными за 1-2 дня до первых симптомов и до конца 4-го дня после появления сыпи. Поэтому нужно оставаться дома как минимум четыре дня с момента появления сыпи, чтобы ограничить распространение болезни.
Если вы думаете, что у вас или вашего ребенка корь, вызовите врача на дом. Не стоит самостоятельно идти на прием в поликлинику, чтобы не подвергать риску заражения других людей. Для диагностики кори врачу обычно достаточно простого осмотра. Однако в некоторых случаях может потребоваться дополнительные анализы.
Специального лечения кори нет, но ваш иммунитет должен самостоятельно побороть болезнь за 7-10 дней. Если болезнь протекает тяжело, особенно если появились осложнения, вам может потребоваться госпитализация в больницу.
Корь может вызвать очень тяжелые осложнения, которые иногда приводят к смертельному исходу. Среди них – вызываемое бактериями воспаление легких (пневмония) и мозга (энцефалит). В группе риска – дети младше 12 месяцев, дети с ослабленным здоровьем, подростки и взрослые. По статистике, из-за тяжелых осложнений кори умирает один из 5000 больных.
Симптомы кори
Первые признаки кори обычно появляются примерно через 10 дней после заражения и длятся 7-10 дней. Это:
- симптомы как при простуде – насморк, слезящиеся глаза, припухлость век и чиханье;
- покраснение глаз, повышенная чувствительность к свету;
- высокая температура, которая может доходить до 40°C;
- чувство усталости, раздражительность и упадок сил;
- различные боли;
- сухой кашель;
- маленькие серовато-белые точки (симптом Бельского-Филатова-Коплика) во рту и горле;
- отсутствие аппетита.
Коревая сыпь появляется через 2-4 дня после первых симптомов и сохраняется примерно неделю. Точки обычно появляются за ушами и на лице, затем в течение нескольких дней переходят на голову, шею, туловище и конечности. Точки сначала маленькие, но быстро увеличиваются в размерах и зачастую сливаются между собой. Иногда подобную сыпь, вызванную какой-нибудь другой болезнью, принимают за коревую, но у кори помимо сыпи есть множество других симптомов.
Лечение кори
Особого лекарства от кори нет, но болезнь обычно проходит без лечения в течение 7-10 дней. Если симптомы кори вызывают дискомфорт у вас или вашего ребенка, вы можете облегчить их, пока ваша иммунная система борется с болезнью.
При необходимости можно принимать парацетамол или ибупрофен, чтобы снизить температуру и снять боль. Маленьким детям можно давать детский парацетамол в жидкой форме. Не следует давать аспирин детям младше 16 лет. Если вы не уверены, какое лекарство подходит вашему ребенку, обратитесь к за советом к врачу.
Если у вашего ребенка высокая температура, давайте ему обильное питье, чтобы избежать обезвоживания. Это также поможет облегчить дискомфорт, причиняемый кашлем.
Можете осторожно удалять корочки с век и ресниц, протирая глаза смоченным в кипячёной воде кусочком стерильной ваты. При повышенной чувствительности к свету можно задернуть шторы или приглушить освещение.
Если у вас появились симптомы как при простуде – насморк или кашель, можно облегчить их с помощью ингаляции пара. Для этого нужно держать голову над емкостью с горячей водой. Накиньте на голову полотенце, закройте глаза и глубоко вдыхайте, стараясь избегать попадания горячего пара в глаза.
Ингаляции пара не следует делать детям, так как они могут обжечься. Вместо этого отведите ребенка в ванную комнату, предварительно наполнив ванну горячей водой. Или положите влажное полотенце на батарею, чтобы увлажнить воздух. Давайте ребенку теплое питье, особенно с лимоном или медом, это поможет расслабить дыхательные пути, а также облегчит кашель. Детям до одного года мед давать нельзя.
Если вы заболели корью, необходимо снизить риск заражения других людей. Если у вас или у вашего ребенка корь, необходимо оставаться дома и не ходить в школу или на работу в течение четырех дней после появления сыпи. Постарайтесь избегать контакта с людьми, которые более подвержены заболеванию, например, с маленькими детьми и беременными женщинами.
Если у вас или вашего ребенка нашли корь, необходимо следить за появлением симптомов тяжелых осложнений, которые могут возникнуть, пока ваш организм будет бороться с болезнью. Признаки осложнений:
- одышка;
- острая боль в груди, которая усиливается при дыхании;
- кашель с кровью (кровохарканье);
- сомнолентность (степень оглушения сознания, когда человек засыпает при любых обстоятельствах, но просыпается при попытке его растормошить, а затем - снова засыпает);
- дезориентация в пространстве и времени;
- конвульсии (судороги).
При появлении подобных признаков вызовите скорую помощь, позвонив с домашнего телефона 03 или с мобильного 911, 112. Осложнения кори нередко требуют срочной медицинской помощи и госпитализации в больницу.
Осложнения при кори
При кори могут возникнуть осложнения, некоторые из них очень тяжелые. По статистике, из-за тяжелых осложнений кори умирает один из 5000 больных. Осложнениям больше подвержены определенные группы людей:
- дети младше одного года;
- голодающие дети;
- дети с ослабленным иммунитетом, например, больные СПИДом или проходящие курс химиотерапии при лейкемии;
- подростки и взрослые.
Дети старше одного года с нормальным здоровьем менее всего подвержены появлению тяжелых осложнений.
Распространенные осложнения при кори:
- понос;
- рвота;
- воспаление среднего уха (средний отит), что может вызывать боль в ухе;
- глазная инфекция (конъюнктивит);
- воспаление гортани (ларингит);
- пневмония, бронхит и круп (инфекционные заболевания дыхательных путей и легких);
- судороги, вызванные высокой температурой тела (фебрильные судороги).
Менее распространенные осложнения при кори:
- воспалительное заболевание печени (гепатит);
- расстройство координации движения глаз (косоглазие), если вирус поразил глазные нервы и глазодвигательные мышцы;
- воспаление оболочек головного и спинного мозга (менингит) и самого головного мозга (энцефалит).
В редких случаях корь может вызывать следующие осложнения:
- тяжелые нарушения зрения, например, воспаление зрительного нерва (который передает информацию из глаза в мозг) – оптический неврит, который может привести к слепоте;
- нарушения работы сердца и нервной системы;
- смертельно опасное осложнение, поражающее головной мозг – подострый склерозирующий панэнцефалит (ПСПЭ), которое иногда происходит спустя несколько лет после заболевания корью; однако ПСПЭ очень редок и появляется только в одном случае кори из 25000.
Осложнения кори при беременности
Если у вас нет иммунитета к кори и вы заболели во время беременности, появляются следующие риски:
- выкидыш;
- мертворождение;
- недоношенность ребенка (роды до 37 недели беременности);
- маленький вес ребенка при рождении.
Если вы во время беременности были в контакте с больным корью и знаете, что у вас нет иммунитета к ней, как можно быстрее обратитесь к врачу. Он назначит лечение, чтобы снизить риск заболевания.
Профилактика кори
Лучший способ профилактики кори – своевременная вакцинация согласно Национальному календарю профилактических прививок.
Для профилактики кори существуют разные типы вакцин: от кори, а также комбинированные вакцины (корь+краснуха; корь+краснуха+паротит). Согласно Национальному календарю профилактических прививок, детей, при отсутствии противопоказаний вакцинируются от кори в возрасте 12 месяцев, а затем повторно в 6 лет.
Кроме того, прививают детей в возрасте 15-17 лет, а также взрослых до 35 лет в том случае, если они не болели корью и не делали прививку ранее. Делают две прививки с интервалом не менее 3-х месяцев. По эпидемическим показаниям (при контакте с больным корью) проводят вакцинацию детей старше 12 месяцев и взрослых без учёта возраста, если они не были привиты ранее и не болели, или если была сделана только одна прививка. Если у контактировавших с больным корью людей есть противопоказания к вакцинации (или они отказываются от прививки), им вводят человеческий противокоревой иммуноглобулин.
Если вы не помните, были ли привиты от кори, рекомендуется плановая вакцинация. В этом случае вакцина не принесет вам вреда. Сведения о прививках должны проставляться медицинским сотрудником в прививочный сертификат, оригинал которого или копию нужно хранить как важный документ.
Не рекомендуется делать прививку от кори детям до года. Если мать ребенка раньше болела корью или была привита, защитные антитела от кори обычно передаются ему при рождении и сохраняются до 12 месяцев. Если мать до беременности не болела корью и не была вакцинирована, допускается первая вакцинация ребенка от кори в возрасте 8 месяцев, вторая - в 15-16 месяцев и третья - в 6 лет.
Если ребенок до года (не привитой) был в контакте с больным корью, ему вводят человеческий противокоревой иммуноглобулин. Это готовые защитные антитела против кори, которые обеспечивают надёжную, но кратковременную защиту ребенка от инфекции.
Если вы планируете завести ребенка и в прошлом вы не болели корью, поговорите сврачом о плановой вакцинации от кори. Прививку не рекомендуется делать во время беременности. Если в этот период вы подверглись риску заразиться корью, вам могут ввести человеческий противокоревой иммуноглобулин.
К какому врачу обращаться при кори?
Если у вас появились симптомы кори, вызовите врача на дом, чтобы не стать источником инфекции при самостоятельном визите к врачу. С помощью сервиса НаПоправку вы можете найти клиники, где можно вызвать на дом терапевта или педиатра.
Читайте также:

