Дают ли больничный при низкой плацентации
Опубликовано: 12.12.2025
В России становится всё больше людей, которые получают статус «выздоровевших» после COVID-19. На самом деле, о полном выздоровлении можно говорить не во всех случаях. Коронавирус наносит удар по различным органам и системам человека, может вызвать самые серьёзные осложнения и привести к тяжелым последствиям.
Как часто следует обследоваться таким пациентам? На какие изменения в состоянии своего здоровья следует обратить самое пристальное внимание и как самостоятельно понять, что вам необходима медицинская помощь?
COVID-19 способен вызывать тяжелые осложнения со стороны сердца, легких, мозга, почек, сосудов и других жизненно важных систем и органов человека. Оказалось, что последствия коронавирусной инфекции не менее опасны, чем сама инфекция. Если упустить их развитие, они могут привести к серьёзным осложнениям.
Все вирусные пневмонии могут иметь отдаленные последствия. Прежде всего, это – легочный фиброз, приводящий к значительной потере трудоспособности, вплоть до инвалидности.
Коронавирус очень коварен. Сегодня можно наблюдать такие ситуации: онкологический пациент готовится к плановой операции и обследуется. Ему проводят КТ («никаких изменений»); делают мазок из ротоглотки на коронавирус («вирус не обнаружен»). Ему проводят операцию, и после неё пациенту становится хуже. Снова проводят КТ и обнаруживают в легких картину «матового стекла».
Получается, что методы диагностики не всегда позволяют определить наличие вируса в организме?
Это означает, что всем нам надо пристально следить за своим здоровьем, особенно тем, кто перенес вирусную пневмонию. Участки уплотнения легочной ткани со временем могут превратиться в очаги фиброза – плотную ткань, которая «не дышит». Врачи не исключают, что переболевшие
COVID-19 до конца жизни будут страдать одышкой даже при минимальных физических нагрузках. Пораженные легкие не смогут давать организму нужное количество кислорода. Такие структурные изменения в легких потребуют длительного восстановления.
Поэтому в течение года людям, перенесшим COVID-19, нужно сделать несколько контрольных КТ с измерением плотности легочной ткани. Если по итогам исследования выявляется, что участки уплотнения легочной ткани сохраняются или расширяются, необходимо действовать. В программу реабилитации таких пациентов необходимо включить не только дыхательную гимнастику, но и физиотерапию, ингаляции и комплекс аэробных упражнений. Хороший эффект дает плавание.
COVID-19 провоцирует развитие аритмий, декомпенсацию сердечной деятельности и даже возникновение инфаркта миокарда. Людям с заболеваниями сердца следует принять меры по предупреждению заражения COVID-19, а в случае ухудшения состояния здоровья, немедленно обратиться к врачу.
У переболевших COVID-19 отмечаются длительные сбои иммунитета. Снижение уровня лимфоцитов в крови, которое может носить как временный, так и длительный характер, является типичным симптомом у пациентов, перенесших коронавирусную инфекцию. Однако, и после выздоровления у пациентов могут отмечаться изменения в количестве клеток крови, отвечающих за защитные функции организма. Лимфопения (стойкое снижение лимфоцитов крови) – типичный симптом у пациентов с COVID-19 (даже через 4-11 недель после выздоровления).
Российские специалисты заявляют, что SARS-CоV-2, в отличие от вируса иммунодефицита человека, не может размножаться в лимфоцитах. Поэтому сбои в иммунитете могут носить обратимый характер.
В период заболевания COVID-19 выделительная система больного за счет кислородного голодания перестает справляться со своими функциями, не происходит детоксикации крови. На этом фоне развиваются полиорганная недостаточность и многочисленные отеки тканей внутренних органов. Именно такая критическая ситуация может привести к летальному исходу в момент болезни и заставляет обратить серьезное внимание на нефрологические осложнения после выздоровления. Нефрологические осложнения на фоне COVID-19 характерны не для каждого человека, а только для тех, кто имеет ослабленный иммунитет или основное заболевание, не связанное с коронавирусной инфекцией (нефриты, мочекаменная болезнь, заболевания мочеполовой системы воспалительного характера) и др. Важно отметить, что COVID-инфекция необязательно приводит к нефрологическим осложнениям. Это зависит от иммунитета пациента, общего состояния его здоровья, правильно подобранного для него лечения и четкой организации врачебного и лабораторного контроля за его показателями в периоде реабилитации.
К вирусу восприимчивы не только клетки эпителия (слизистой оболочки) органов дыхания, но и клетки тканей ЦНС. Поэтому побочным эффектом такого воздействия оказываются нарушения деятельности ЦНС, неврологические и психические расстройства. Особенно это касается тех пациентов, которых подключали к аппаратам ИВЛ (искусственной вентиляции легких). Так называемый ПИТ-синдром (после интенсивной терапии) проявляется у таких больных нарушениями психики. Человек становится тревожным, у него появляются посттравматическое стрессовое расстройство, депрессия, ухудшается память, внимание, скорость мышления, падает скорость реакций, возникают трудности с обучением, привычной работой и выполнением повседневных задач.
При COVID-19 увеличивается риск возникновения нарушений свертываемости крови, что приводит к инсультам и отеку легких. Минимум, у половины больных коронавирусной пневмонией впоследствии возможны тромботические осложнения. Тромбы закупоривают кровеносные сосуды, которые питают различные органы – легкие, мозг, сердце. Это повышает риск развития легочной эмболии, инсульта, инфаркта, тромбоза глубоких вен. Как долго сохранится повышенная свертываемость крови у переболевших COVID-19, пока не ясно.
У многих пациентов после полного исчезновения клинических симптомов заболевания сохраняется «озноб» вне зависимости от температуры окружающей среды (даже в жаркую погоду). «Мурашки на теле» часто принимают за повторное заражение. У пациентов в результате действия вируса и частичного нарушения кровообращения из-за спазма кровеносных сосудов в головном мозге страдает центр терморегуляции. Пока невозможно определить, постоянное ли это нарушение или временное. Возможно, часть повреждений может иметь необратимый характер. Таким пациентам можно порекомендовать чаще употреблять теплое питье (особенно ягодные и травяные чаи).
У детей в результате коронавирусной инфекции может развиться синдром Кавасаки (некротизирующий системный васкулит с преимущественным поражением средних и мелких артерий). Наиболее часто ему подвержены младенцы и дети до пяти лет, но возможны и исключения. Новый опасный синдром встречается и у детей старшего возраста, сопровождается повышенной температурой, сыпью, отеками, поражениями кожи, глаз, сердца и сосудов, а также инфекционно-токсическим шоком. Синдром опасен поражением артерий с возможным образованием аневризм, тромбозов и разрывов стенок кровеносных сосудов.
Поскольку основная масса переболевших COVID-19 в настоящее время ещё только проходит курс реабилитации, пока неизвестно, какие серьезные последствия для здоровья каждого из них принесла перенесенная ими коронавирусная инфекция. Но уже сейчас специалистам становится понятно, что здоровье переболевших COVID-19 не будет прежним даже у тех пациентов, которые перенесли болезнь в легкой или бессимптомной форме. Никто не застрахован от возможных осложнений. Поэтому особенно странным на этом фоне выглядит желание некоторых людей поскорее перенести коронавирусную инфекцию и таким образом приобрести столь желанный ими иммунитет к этому заболеванию.
С целью профилактики коронавирусной инфекции и её серьезных осложнений специалисты рекомендуют вести здоровый образ жизни, укреплять иммунитет, соблюдать правила личной и общественной гигиены и четко выполнять предписания в отношении соблюдения масочно-перчаточного режима, дистанцирования в условиях постепенного ослабления введенных на период пандемии строгих ограничительных мер, основанных на глубоком анализе конкретной санитарно-эпидемиологической обстановки в том или ином регионе, и возможностью их ужесточения вновь в случае её ухудшения.

На этой странице мы приводим наиболее популярные в народе методы. Разумеется, эти способы не основаны на серьезных научных разработках и не дают стопроцентной гарантии, поэтому подобные расчеты имеет смысл воспринимать в большей степени как развлечение.
Появление ребенка на свет – всегда чудо. Кто бы ни родился: мальчик или девочка, – для родителей это будет самый любимый человечек в мире. И все же большинство потенциальных мам и пап, планируя рождение малыша, не отказались бы от возможности "запрограммировать" пол будущего ребенка.
Китайский календарь
Этот калькулятор основан на знаменитой китайской таблице и позволяет произвести расчет пола ребенка по дате зачатия и возрасту женщины. От себя можем добавить, что администрация сайта Нова Клиник провела проверку эффективности метода, рассчитав пол детишек, рожденных в нашем центре, и в большинстве случаев, как ни странно, получила от калькулятора правильный ответ.
Введите количество полных лет в пределах от 18 до 55
Расчет в зависимости от момента наступления овуляции
Эта методика, появившаяся во второй половине ХХ века, базируется на утверждении, что сперматозоиды - носители мужской Y-хромосомы более подвижны, но менее жизнеспособны. В то же время половые клетки, несущие в себе Х-хромосому, передвигаются медленнее, но при этом могут выживать в женском организме на протяжении более длительного времени. Таким образом, если половой акт происходит в момент овуляции, увеличивается вероятность рождения мальчика, если за длительное время до нее – девочки. Помимо этого, играет роль изменение среды влагалища, которая постепенно меняется со щелочной на кислотную (то есть более агрессивную и пагубную для сперматозоидов с Y-хромосомой).
Интенсивность половой жизни
Считается, что активная половая жизнь супругов способствует зачатию сына, а более умеренная – дочери. Исходим из того, сперматозоиды с Y-хромосомой менее живучи. Таким образом, в эякуляте мужчины после длительного воздержания находится большее количество сперматозоидов с X-хромосомой. Кроме того, редкие половые контакты способствуют снижению подвижности сперматозоидов (именно поэтому сдача спермограммы требует определенной подготовки, в частности воздержания не более недели), а значит, шансы на то, что первыми яйцеклетки достигнут сперматозоиды, несущие Х-хромосому, еще более возрастают.
Французская диета
Именно специалисты из Франции, Жак Лоран и Джозеф Столковски, пришли к выводу, что рацион питания может оказывать непосредственное влияние на вероятность зачатия ребенка женского или мужского пола. В результате проведенных исследований ими была разработана специальная диета. Согласно этому методу, для того чтобы зачать девочку, требуется на протяжении как минимум 2 месяцев до момента предполагаемого зачатия употреблять в пищу лук, баклажаны, огурцы, свеклу, морковь, зеленый горошек, стручковый перец, орехи и молочные продукты. Соответственно, те пары, которые мечтают о наследнике, должны сконцентрировать свое внимание на мясных блюдах, грибах, картофеле и тропических фруктах. Иными словами, в первом случае в организм должно поступать максимум кальция и магния, во втором – натрия и калия. По непроверенным данным, эффективность этого метода составляет порядка восьмидесяти процентов.
Зачатие по Лунному календарю
Как рассчитать пол ребенка "по звездам"? Если вы планируете рождение дочери, то на момент зачатия Луна должна находиться в любом из так называемых женских зодиакальных знаков (Рыбы, Телец, Рак, Дева, Скорпион, Козерог). Соответственно, если вы мечтаете о сыне, ждите, пока Луна не окажется в Овне, Близнецах, Льве, Весах, Стрельце или Водолее.
Теория «обновления крови»
Если верить создателям этой методики, то в организме человека происходит циклическое обновление крови, которое оказывает непосредственное влияние на пол будущего малыша. Причем у мужчин кровь обновляется с периодичностью раз в четыре, а у женщин – раз в три года. Расчет предполагает, что тот из родителей, чья кровь на момент зачатия окажется «моложе», и «передаст» ребенку свой пол. Кстати, если у женщины отрицательный резус-фактор, результат следует интерпретировать с точностью до наоборот. Чтобы узнать результат, разделите возраст женщины на 3, мужчины – на 4. Авторы также предлагают учитывать даты серьезных кровопотерь (операции, кровотечения), и в этом случае вести отсчет следует с этого момента. Логично предположить, что иногда результаты деления могут совпадать. В этом случае, заявляют авторы, у вас будут близнецы.
Медицинские методы
Определить пол ребенка можно и с помощью сугубо медицинских методов. Однако эти исследования не имеют ничего общего с прогнозированием и «программированием». Наиболее распространенным и точным является определение пола ребенка на УЗИ – уже после 20-ти недель в большинстве случаев врач сможет дать вам точную информацию. В последнее время также обретает популярность метод, позволяющий узнать пол ребенка уже после 7 недели беременности по анализу крови беременной женщины. Исследование основано на том, что в крови матери содержится небольшое количество ДНК плода, и в случае обнаружения Y-хромосом можно утверждать, что ожидается мальчик. При проведении цикла ЭКО может проводиться ПГД – преимплантационная генетическая диагностика. Этот метод позволяет тестировать эмбрионы на наличие тех или иных хромосомных отклонений и узнать пол будущего ребенка. При наличии в семье наследственных заболеваний, сцепленных с полом, в полость матки переносят эмбрионы только определенной гендерной принадлежности. Однако российское законодательство запрещает выбор пола ребенка при отсутствии медицинских показаний.
Введение. Одной из причин материнской и перинатальной смертности является аномальное расположение плаценты (АРП) – предлежание, когда плацента частично или полностью перекрывает область внутреннего зева, и низкое ее положение, когда плацента располагается в нижних отделах матки по любой стенке, не доходя до внутреннего зева.
По данным литературы, частота предлежания плаценты колеблется от 0,3% до 1,04%, низкой плацентации – до 9,1%. Перинатальная смертность при АРП достигает 22,2%–41,7%, материнская смертность при предлежании плаценты составляет от 2,3% до 10,1% [4].
При прогрессировании гестационного процесса на фоне предлежания и низкого расположения плаценты нарастает частота и тяжесть угрозы прерывания беременности, метроррагий, анемий. Это требует дополнительных исследований, позволяющих разработать оптимальную тактику ведения женщин с данной патологией.
В литературе дискутируется вопрос о значимости величины и скорости миграции плаценты на протяжении беременности как фактора риска осложненного её течения, осложнений родов и тяжести состояния новорожденного [3, 5]. Подробных данных об осложнениях течения беременности при различной скорости миграции плаценты у пациенток с низким расположением хориона на ранних сроках беременности в литературе крайне мало.
Цель исследования – изучить параметры общесоматического, гинекологического, акушерского статуса пациенток с аномальным расположением хориона в зависимости от величины миграции плаценты в стандартные сроки ультразвуковых скрининговых исследований.
Материал и методы исследования. Материалом для исследования послужили данные историй болезни и клинические наблюдения 117 беременных женщин, у которых при первичном обращении по постановке на учет в сроки гестации от 11 до 14 недель были выявлены аномалии расположения хориона. К таким аномалиям, согласно классическим представлениям, были отнесены краевое и центральное предлежание хориона – нижний край хориона находился в области внутреннего зева или перекрывал его либо низкое расположение хориона – расстояние между нижним краем хориона и внутренним зевом шейки матки менее 2 см.
Обязательным критерием включения в исследование была ранняя явка в женскую консультацию с постановкой на учет по беременности в срок до 12 недель гестации.
Дизайн исследования предусматривал регистрацию следующих данных беременных, рожениц, родильниц, хориона, плода, новорожденного.
Выполняли регистрацию данных соматического, гинекологического, акушерского анамнеза; акушерский осмотр; общеклинические исследования. Были использованы лабораторные методы, в частности биохимические методы, исследование гемостаза. Проводили бактериоскопическое исследование мазка из цервикса и влагалища с определением степени чистоты влагалищной флоры, вида возбудителя.
Обязательным элементом исследования была диагностика инфекций, передаваемых половым путем, и TORCH-инфекций, за исключением краснухи, методом полимеразной цепной реакции (ПЦР).
Общеклиническое обследование беременных включало регистрацию возраста начала и особенности менструальной и генеративной функции, наличие гинекологических и экстрагенитальных заболеваний, особенности течения беременности в каждом триместре.
Пациентки разделены на группы. В первую группы вошли беременные, у которых миграция плаценты достигала нормы – пять и более сантиметров от нижнего края плаценты до внутреннего зева шейки матки – в сроки 18-20 недель гестации (второе скрининговое исследование). Вторую группу составили беременные, норма расположения плаценты у которых отмечена только на третьем скрининге – к 30-32 неделям гестации. Третья группа включала беременных, у которых на протяжении всего периода наблюдения сохранялись критические значения расположения плаценты – около 5,5-6 см. от нижнего края плаценты до внутреннего зева.

Рис. 1. Критерии распределения пациенток по группам исследования.
У всех пациенток изучены данные соматического и гинекологического анамнеза. Особое внимание уделяли инфекционно-воспалительным заболеваниям половой сферы, заболеваниям шейки матки, осложнениям в состоянии репродуктивной функции (наличие медикаментозных абортов, самопроизвольных выкидышей, неразвивающихся беременностей, внематочных беременностей, перенесенных заболеваний, в том числе с хирургическим лечением).
Все полученные результаты наблюдения и обследования заносились в специально разработанную тематическую карту. Данные обработаны статистически с вычислением средних значений, доверительных интервалов их вариабельности. Выполняли оценку степени достоверности различий между группами с помощью t-критерия Стьюдента для параметрических и критерия Фишера для непараметрических данных.
Для оценки взаимовлияний изученных показателей проведен множественный корреляционный анализ с помощью критерия согласия Пирсона – для количественных и Спирмена – для ранговых вариант. Моделирование выполняли с использованием множественного линейного регрессионного анализа.
Результаты исследования и их обсуждение. Клиническая характеристика исследованного контингента беременных с аномалиями расположения плаценты представлена в табл. 1.
Анализ общесоматических характеристик свидетельствует, что у пациенток групп с замедленной миграцией плаценты – в группе 2 норма расположения достигнута к третьему скринингу, в группе 3– расположение плаценты оставалось пограничным на протяжении всей беременности – достоверные отличия зарегистрированы по возрасту и началу половой жизни.

Вопрос 1: Бояться ли озвучивать руководству своё «интересное положение»? Ждать каких-то неприятностей от работодателя? Что он может сделать?
Бояться озвучивать факт беременности не нужно. Больше всего сотрудники опасаются увольнения. Но статья 263 Трудового кодекса РФ гарантирует невозможность расторжения трудового договора с будущей мамой по инициативе работодателя.
В целом в 99 % случаев из 100 % закон во всем защищает беременных работниц. Даже в случае, если работодатель вовсе и не знал об «интересном положении» его сотрудницы. И, к примеру, успел ее уже уволить.
Таким образом, опасаться гнева руководства не нужно. Будущим мамам важно четко знать свои права. И стараться ими не злоупотреблять. Так как в ряде случаев за это может грозить уголовное наказание (пример обвинительного приговора читайте ниже).
Работодателю также нужно действовать осмотрительно. Беременная женщина вправе потребовать компенсации морального вреда, причиненного незаконным действиями работодателя (ч. 9 ст. 394 ТК РФ). При этом работодателя могут привлечь к административной ответственности по статье 5.27 КоАП РФ. А за необоснованное увольнение женщины по мотивам ее беременности грозит уголовное наказание – штраф в размере 200 тыс. рублей или в размере зарплаты или иного дохода осужденного за период до 18 месяцев или обязательные работы на срок до 360 часов (ст. 145 УК РФ).
Вопрос 2: Может ли будущая мама обратиться в суд за восстановлением на рабочем месте, если ее уволили до того, как она сообщила о факте беременности?
Да, момент озвучивания факта беременности не влияет на право работодателя увольнять сотрудницу. В любом случае увольнение запрещено. В связи с этим отсутствие у работодателя сведений о беременности женщины не является основанием для отказа в удовлетворении иска о восстановлении ее на работе (абз. 1 п. 25 постановления Пленума Верховного суда РФ от 28.01.14 № 1).
Кроме того, беременную сотрудницу восстановят на работе в случае, если к моменту рассмотрения в суде иска о восстановлении на работе беременность не сохранилась (абз. 2 п. 25 постановления Пленума Верховного суда РФ от 28.01.14 № 1).
Вопрос 3: Является ли беременность способом «халтуры» на работе? Например, постоянно брать больничные листы, опаздывать на работу, уходить раньше, недобросовестно исполнять обязанности и т.п.?
Практика показывает, что действенный механизм защиты прав беременных женщин позволяет некоторым недобросовестным сотрудницам пользоваться предоставленными им гарантиями.
Например, получение больничного листа до наступления 30 (28) недель беременности, позволяет не ходить на работу еще месяц до этой даты. На практике часто бывают случаи оформления в этих целях поддельных больничных листов.
Другие сотрудницы так не рискуют. Они «халтурят», опаздывают, требуют сокращения продолжительности рабочего времени, отказываются работать на компьютере дольше трех часов в день, постоянно отпрашиваются и берут больничные листы. Практика показывает, что на все эти детали работодателю остается только закрывать глаза. Так как беременные работницы имеют на это право (подробнее об условиях труда будущих мам читайте ниже).
За прогулы уволить сотрудницу также проблематично. По мнению Конституционного суда, не допускается расторжение трудового договора по инициативе работодателя с беременными женщинами, совершившими однократное грубое нарушение трудовых обязанностей, такое, как прогул (абз. 2 п. 1 определения Конституционного суда от 04.11.04 № 343-О).
Вопрос 4: Можно ли уйти в декрет раньше или позже наступления 30 (28) недель? Есть какие-то варианты для беременных женщин?
По общему правилу больничный по беременности и родам выдадут в 30 недель беременности. Или в 28 недель беременности при многоплодной беременности (п. 46 Порядка, утв. приказом Минздравсоцразвития России от 29.06.11 № 624н). При этом у беременной женщины есть возможность уйти в декрет раньше или позже.
Важно понимать, что декретный отпуск начинается не с даты выдачи больничного по беременности и родам, а с даты, указанной в заявлении беременной сотрудницы о предоставлении ей такого отпуска. То есть все зависит от потребностей и состояния здоровья беременной женщины.
Так, некоторые сотрудницы оттягивают уход в декрет. Получают в 30 (28) недель больничный лист. Но не предъявляют его работодателю и продолжают ходить на работу. Трудовой кодекс делать это не запрещает. За отработанное время женщине начислят зарплату. А с момента ухода в отпуск – пособие по беременности и родам. Важно понимать, что в такой ситуации общее количество дней декретного отпуска будет меньше. Неиспользованные дни отпуска по беременности и родам не переносятся и не оплачиваются.
Другие работницы напротив стремятся прекратить работать раньше установленных 30 недель. Как правило, это связано с состоянием здоровья. В такой ситуации женщина вправе обратиться к врачу – участковому терапевту или гинекологу. Тогда сотрудница получит больничный лист и на его основании вправе не ходить на работу.
Еще один законный вариант раннего ухода в декрет – это обычный отпуск. Так, статья 260 Трудового кодекса дает право беременной работнице по ее желанию воспользоваться ежегодным оплачиваемым отпуском независимо от стажа работы в данной организации. То есть по сути, сотрудница может не ходить месяц до 30 недельного срока беременности.
Вопрос 5: Какие льготы и послабления есть у беременных женщин?
Первое послабление касается особенностей процедуры увольнения беременной в связи истечением срока трудового договора на основании пункта 2 части 1 статьи 77 ТК РФ. Работодатель вправе это сделать только при соблюдении следующих условий (ч. 3 ст. 261 ТК РФ):
- Срочный трудовой договор заключен на время исполнения обязанностей отсутствующего сотрудника.
- Нет возможности перевести работницу с ее согласия на другую имеющуюся у работодателя и не противопоказанную ей по состоянию здоровья работу.
При этом работодатель обязан предложить женщине все имеющиеся у него в данной местности должности или работу по ее квалификации. А также нижестоящие должности или нижеоплачиваемую работу, которую беременная может выполнять.
Второе послабление затрагивает время нахождения беременной сотрудницы на рабочем месте. Так, по просьбе беременной женщины работодатель обязан устанавливать неполное рабочее время. Сделать это могут как в виде неполной рабочей недели, так и в виде неполного рабочего дня. В первом случае уменьшается число рабочих дней в течение недели при сохранении установленной продолжительности рабочего дня. Во втором случае рабочее время уменьшается за счет сокращения ежедневной продолжительности рабочего времени.
Кроме того, если беременная женщина представила справку о беременности до заключения трудового договора, то испытательный срок не устанавливается (ч. 4 ст. 70 ТК РФ, п. 9 постановления Пленума Верховного суда РФ от 28.01.14 № 1).
Четвертое послабление – это освобождение беременной от работы в целях исключения воздействия неблагоприятных факторов в случае, если у работодателя нет подходящей работы, на которую можно перевести беременную (ч. 2 ст. 254 ТК РФ). При этом по общему правилу в период отстранения от работы зарплата не начисляется (ч. 3 ст. 76 ТК РФ). Однако время освобождения от работы беременной женщины работодатель оплачивает в размере среднего заработка до момента предоставления другой работы (ч. 2 ст. 254 ТК РФ).
Важно помнить и о других трудовых льготах, которые предоставляются беременным женщинам:
Вопрос 6: если беременная сотрудница продолжает работать во время декрета до последнего, означает ли это, что она одновременно будет получать основную зарплату и еще пособие по беременности и родам?
Одновременно получать обычную зарплату и пособие по беременности и родам не получится. Если беременная женщина продолжает до последнего работать, то за отработанное время женщине начислят зарплату. А с момента ухода в отпуск (когда она напишет соответствующее заявление) – ей будет начисляться пособие по беременности и родам.
Ведь во время отпуска, в том числе декретного, сотрудница должна быть освобождена от выполнения трудовых обязанностей (ст. 106, 107 ТК РФ). Отпуск по беременности и родам не может совпадать с периодом работы. В связи с этим если сотрудница после получения листка нетрудоспособности продолжает работать, пособие не назначается.
Вопрос 7: есть ли у работодателя какие-то права или способы защиты в отношениях с беременной сотрудницей?
Прав у работодателя в отношениях с беременной сотрудницей гораздо меньше. Но они есть и важно знать, как ими правильно пользоваться.
Во-первых, работодатель вправе не предоставлять беременной женщине другую работу или снижать нормы выработки при отсутствии соответствующего медицинского заключения.
Во-вторых, беременную женщину можно привлечь к дисциплинарному взысканию. По мнению Конституционного суда, в случае совершения беременной женщиной дисциплинарного проступка у работодателей есть достаточно способов для дисциплинарного наказания, не прибегая к увольнению (абз. 2 п. 1 определения Конституционного суда от 04.11.04 № 343-О). Так, в случае однократного грубого нарушения беременной женщиной своих обязанностей она может быть привлечена к дисциплинарной ответственности с применением иных дисциплинарных взысканий, помимо увольнения. К иным дисциплинарным взысканиям относится замечание или выговор (ст. 192 ТК РФ).
В-третьих, работодатель вправе в суде доказать, что беременная злоупотребляет своими правами. Например, на практике было дело, когда суд поддержал организацию в следующей ситуации (решение Никифоровского районного суда Тамбовской области по гражданскому делу № 2-9/2014).
Анализ судебной практики показывает, что есть масса примеров, когда работодателям удается в суде доказать злоупотребление правами беременными женщинами. Этот механизм защиты для работодателя в настоящее время работает.

Плацента – уникальный орган женского организма, появляющийся во время беременности и исчезающий после родов. Его задачей является обеспечение плода питательными веществами и кислородом, а также выведение продуктов его жизнедеятельности и защита от иммунной системы матери. Однако, при низкой плацентации этот же орган может и погубить ребенка, помешав ему выйти из родовых путей во время родов. Такая патология встречается довольно часто и может проявиться даже у здоровых женщин. Что ее провоцирует и можно ли снизить такие риски?
Что такое низкая плацента?

Незадолго до того, как появиться на свет, ребенок переворачивается в матке головой вниз. Такое положение обеспечивает ему сравнительно легкий выход из половых путей. При этом место прикрепления плаценты в норме располагается у верхнего свода полости матки. Тем самым путь ребенку перекрывает только тонкая пленка околоплодной оболочки, которая легко прорывается при родах.
Патология возникает, когда перед родами плацента располагается не в верхней части матки, а сбоку или внизу, частично или полностью перекрывая цервикальный канал. Такая аномалия достаточно часто (в 10% случаев) встречается на раннем сроке беременности. Но со временем, по мере роста ребенка, из-за процесса подъема плаценты, проход освобождается. В итоге перед родами ее патологическое положение наблюдается только у 0,5-1% рожениц. В зависимости от расположения плаценты ее предлежание бывает:
- Полным. Плацента располагается внизу, полностью перекрывая канал шейки матки. Самостоятельные роды в этом случае невозможны и угрожают жизни ребенка и матери из-за высокой вероятности обширных кровотечений.
- Неполным. Плацента располагается в нижней части, но со смещением в сторону, поэтому перекрывает зев матки лишь частично. Такое предлежание также делает роды невозможными и опасными для матери или ребенка из-за высокого риска кровотечений.
- Низким. Плацента находится на расстоянии 7 см от цервикального канала, не перекрывая его. При таком ее расположении роды возможны, но требуют от врачей повышенного внимания. Если расстояние от плаценты до зева матки составляет менее 7 см, и она затрагивает край зева, такое предлежание называется краевым.
Нижнее предлежание – самое безопасное, но также является аномалией и определенные риски для матери и ее ребенка при нем тоже существуют. Поэтому при плановых обследованиях врачи уделяют большое внимание контролю за состоянием плаценты. С помощью УЗИ они определяют ее локализацию на передней или задней стенках матки, а также измеряют расстояние от ее края до цервикального канала. Если аномалия будет зафиксирована, до родов разрабатывается тактика спасения малыша и его матери.
Причины низкой плаценты при беременности
Расположение данного органа определяется тем, где плодное яйцо прикрепится к эндометрию матки. Именно там будет располагаться место формирования плаценты, и повлиять на это на данном этапе развития медицины невозможно. В то же время можно выделить несколько факторов, которые прямо или косвенно способствуют появлению такой аномалии:
- Анатомические аномалии матки. Форма этого органа напрямую влияет на то, куда «приплывет» плодное яйцо. Если у женщины имеются врожденные или приобретенные (например, после операции) нарушения анатомического строения матки, то шансы на низкую плацентацию существенно возрастают. К этой же категории можно отнести истмико-цервикальную недостаточность, заключающуюся в ослаблении мышц маточной шейки, которая не способна выдерживать внутриматочное давление.
- Повреждения эндометрия. Это нарушения строения слизистой оболочки матки, возникшие из-за инфекций, выскабливания при абортах, тяжелых родов, кесарева сечения и т. д. Также частой причиной низкой плацентации является эндометриоз (воспаление эндометрия), доброкачественные и злокачественные опухолевые образования, которые нарушают функционирование этого слоя.
- Плодный фактор. Закрепление оплодотворенного яйца в эндометрии осуществляется из-за ферментов, вырабатываемых эмбриональными оболочками. Иногда эта функция нарушается, и эмбрион опускается из фаллопиевой трубы слишком низко, внедряясь в слизистую в нижней части матки. Такие ситуации особенно часто возникают при гормональных или эндокринных нарушениях у женщины, воспалительных процессов в яичниках, маточных придатках и трубах.
- Повторные роды. Замечено, что с каждой последующей беременностью риск предлежания плаценты возрастает, особенно если предыдущая была осложненной. Вероятно, это связано с повреждением матки или эндометрия, а также с гормональными изменениями, которые происходят у женщин с возрастом.
К другим факторам, способствующим низкому расположению плаценты при беременности, относятся генетическая предрасположенность, избыточный вес, курение, употребление алкоголя и другие вредные привычки. Их наличие у женщины дает основания отнести ее к группе риска даже если патологии еще не выявлено и назначить специальный уход, более тщательные наблюдения за состоянием беременности.
Симптомы низкого предлежания плаценты при беременности
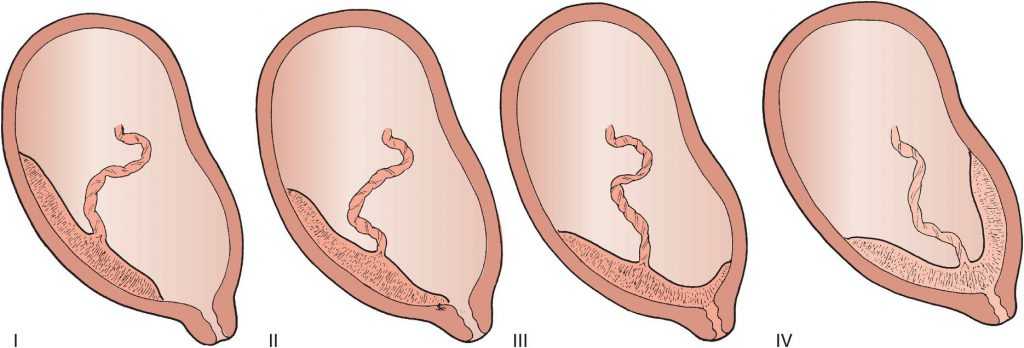
Каких-либо специфических внешних признаков у этой патологии не имеется. Низкая плацентарность проявляется следующими симптомами:
- Кровотечения. Уже на 12-13 неделе у женщин с данной аномалией могут начаться маточные выделения с примесью крови, которые связаны с микроотслойками «детского места» от эндометрия. Наиболее часто этот симптом проявляется в последнем триместре беременности, когда плод вырастает до больших размеров и при движениях сильнее отрывает плаценту от матки. На поздних сроках даже небольшая нагрузка (кашель, оргазм , чихание, запоры и т. д.) способны привести к обильным кровотечениям, угрожающим жизни матери и ее ребенка. Из-за периодической или постоянной потери крови у женщины часто наблюдаются симптомы анемии – головокружение, слабость, сниженное давление и уровня гемоглобина в крови.
- Высокое стояние маточного дна. По расположению верхней части матки врач обычно судит о степени развития беременности. При плацентарном предлежании маточное дно часто располагается слишком высоко, что может косвенно свидетельствовать о низком расположении плаценты.
- Предлежание плода. Расположение ребенка, матки и плаценты взаимозависимо. Поэтому тазовое или поперечное предлежание плода часто сопровождается низкой локализацией «детского места», о чем врач может судить по данным, полученным в ходе ультразвукового обследования пациентки.
Часто эта патология (особенно на ранних сроках) проходит вообще бессимптомно. Женщина может не чувствовать боли или дискомфорта в нижней части живота, у нее отсутствуют периодические или постоянные кровотечения. Поэтому однозначно выявить низкое предлежание плаценты можно только с помощью современных средств диагностики на плановых гинекологических осмотрах. Наибольшей эффективностью в этом плане обладает УЗИ. Данный метод обладает следующими преимуществами:
- Малоинвазивностью. Ультразвуковое исследование при подозрении на низкое предлежание плаценты проводится абдоминально. Сканер располагается на внешней поверхности живота, врач не выполняет никаких разрезов, поэтому никаких рисков для ребенка или матери УЗИ не создает.
- Информативностью. Современные аппараты УЗИ имеют высокую разрешающую способность и точно визуализируют положение ребенка в матке. С их помощью врач может определить расположение плаценты, расстояние от ее кромки до маточного зева.
При подозрении на низкую плацентарность врач может назначить внеплановое сканирование, чтобы отследить миграцию плаценты. Обычно процедуру выполняют на 12, 20 и 30 неделе беременности, но возможно и более частое проведение УЗИ.
Гинекологический осмотр, являющийся стандартным при нормальной беременности, при этой патологии не проводится. Это связано с тем, что введение во влагалище инструментов может вызвать сильные сокращения матки, которые закончатся преждевременными родами с обширным кровотечением.
Чем грозит низкое плацентарное расположение?

Данная патология считается опасной для жизни и здоровья как ребенка, так и его матери. К наибольшим рискам относятся:
- Выкидыш или преждевременные роды. Вероятность такого исхода обусловлена тем, что при плацентарной недостаточности матка испытывает более высокие нагрузки, чем при нормальной беременности. Любое физическое напряжение и даже психический стресс могут вызвать интенсивные маточные сокращения, изгоняющие плод наружу. Притом вероятность этого сохраняется на протяжении всего срока беременности.
- Предлежание плода. Если плацента сформировалась низко на раннем сроке беременности, то риск неправильного расположения плода повышается на 50%. Развиваясь в животе матери, будущий ребенок стремится занять такую позицию, чтобы его голова как можно меньше соприкасалась с чем-либо – включая «детское место». Поперечное или тазовое предлежание плода делает невозможными естественные роды и является патологическим состоянием, угрожающим и ему самому, и его матери.
- Гипоксия плода. При нижнем предлежании плаценты ухудшается кровоснабжение эмбриона питательными веществами и кислородом. Хроническая и острая гипоксия вызывает необратимые изменения в головном мозге ребенка, задержку его внутриутробного развития, а во время родов способна привести к его смерти.
- Маточные кровотечения. Это осложнение грозит женщине с плацентарной недостаточностью на всем протяжении беременности. Особенно этот риск велик на поздних сроках, когда плод становится достаточно крупным и сильнее давит на стенки матки, повышая вероятность отслойки плаценты от эндометрия. Несильные, но регулярные кровотечения провоцируют развитие у матери анемии, которая, в свою очередь, является одной из причин хронической эмбриональной гипоксии. При сильном отслоении плаценты возможно развитие обширного кровоизлияния с геморрагическим шоком, фатальным и для женщины, и для ее ребенка.
Все указанные осложнения делают предлежание плаценты опасной патологией. Поэтому при ее обнаружении женщина попадает в группу риска. В зависимости от вида патологии врачи разрабатывают специальную стратегию лечения, которая позволит сохранить жизнь как самой матери, так и ее ребенку.
Лечение низкой плаценты при беременности
К сожалению, даже при современном уровне развития медицины специального и на 100% эффективного лечения этой патологии не существует. Врачи не располагают средствами, позволяющими целенаправленно поднять плаценту, поэтому чаще всего выжидают, что она мигрирует в нормальное положение самостоятельно. Чаще всего так и происходит, но не всегда – в таких случаях пациентке назначается терапия, направленная на снижение рисков и поддержание жизнеспособности ребенка.
Лекарственная терапия. При низком расположении плаценты женщине на всем протяжении беременности необходимо принимать медикаменты следующих типов:
- спазмолитики - они снижают тонус матки и сокращают вероятность выкидыша (на ранних сроках) и преждевременных родов (на позднем этапе);
- препараты железа – с их помощью компенсируется малокровие, возникающее из-за кровотечений, и кислородное голодание плода;
- антиагреганты и вазодилататоры – препараты этого типа препятствуют образованию тромбов и расслабляют мускулатуру кровеносных сосудов, тем самым улучшая циркуляцию крови в плаценте и пуповине;
- гормональные препараты – используются при недостаточной функции эндокринных желез женщины и дефиците ее собственных половых гормонов (прогестеронов), обеспечивающих нормальное развитие плаценты.
Кесарево сечение. Оно используется только на поздних сроках беременности, когда плод уже достиг определенной стадии развития. Это крайняя мера, направленная на предотвращение обширных кровотечений из-за разрыва плаценты, возникающего во время естественных родов при полном или частичном перекрытии плацентой родового канала. Чаще всего кесарево сечение делают при сочетании этой патологии с поперечным или тазовым предлежанием плода, многоплодной беременностью и другими осложнениями.
Естественные роды при низком расположении плаценты во время беременности возможны, но проводятся при соблюдении следующих условий:
- плод должен иметь небольшие размеры и располагаться в правильной позе (головой к родовому каналу);
- нормальные размеры таза и родовых путей у пациентки, отсутствие анатомических нарушений репродуктивных органов;
- отсутствие кровотечений, свидетельствующих о наличии отслоений плаценты от маточного эндометрия;
- нормальном положении, размере и состоянии шейки матки, играющей большую роль в процессе родов.
В некоторых случаях при естественных родах с плацентарным предлежанием требуется хирургическая помощь. Задача врачей состоит в том. Чтобы максимально облегчить продвижение плода по родовым путям, уменьшить интенсивность кровотечений. Медикаментозной стимуляции родов не проводится ни при какой виде патологии, процесс должен проходить естественным путем, не создавая дополнительную нагрузку на половые органы матери.
Профилактика низкого предлежания плаценты направлена на устранение факторов, способствующих этой патологии:
- отказ от вредных привычек – курения, употребления алкоголя и наркотических веществ;
- исключение или ограничение стрессовых ситуаций на работе и в повседневной жизни;
- ограничение физической (в том числе сексуальной) активности, создающей дополнительную нагрузку на репродуктивную систему.
В целом, уровень современной медицины позволяет своевременно обнаружить плацентарное предлежание на ранних сроках вынашивания и выработать эффективную стратегию для сохранения жизни малыша. Однако, если такой возможности нет или риск для матери слишком велик, врачи рекомендуют искусственное прерывание беременности. Также шансы на успешное рождение здорового ребенка зависят от того, как строго пациентка выполняла предписания врача.
Читайте также:

